Anafylaxi
| Anafylaxi | |
 | |
| Klassifikation och externa resurser | |
|---|---|
| ICD-10 | T78.2 |
| ICD-9 | 995.0 |
| DiseasesDB | 29153 |
| Medlineplus | 000844 |
| eMedicine | med/128 |
| MeSH | svensk engelsk |
Anafylaxi eller en anafylaktisk reaktion är en allvarlig allergisk reaktion som börjar plötsligt och kan i allvarliga eller svåra fall leda till döden.[1] Anafylaxi är en sorts överkänslighet som beror på allergi och har i normalfallet ett antal kännetecknande symtom, inklusive kliande utslag, svullen mun och svalg, yrsel och lågt blodtryck) och anafylaktisk chock eller allergisk chock. Vanliga utlösande orsaker inkluderar insektsbett, olika födoämnen eller läkemedel.
Anafylaxi uppstår till följd av frisättning av substanser, framförallt histamin, men även inflammatoriska cytokiner, en typ av proteiner som förekommer i vita blodkroppar. Cytokiner är substanser som kan starta allergiska reaktioner, eller förvärra reaktioner, och frisätts i samband med histamin till följd av IgE-antikroppsaktivering till följd av aktivering av mastceller på antigen. Anafylaxi diagnostiseras utifrån personens symtom och den vanligaste behandlingen är injektion av adrenalin som ibland kombineras med andra läkemedel.
I hela världen drabbas 0,05–2 % av befolkningen av anafylaxi någon gång under sin livstid, och frekvensen ser ut att öka. Termen anafylaxi kommer från grekiskans ἀνά (ana), "mot" och φύλαξις (fylaxis), "skydd".
Tecken och symtom
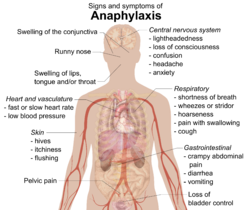
Med anafylaxi uppkommer i normalfallet en rad olika symtom inom endast några minuter eller timmar.[2][3] Symtomen uppstår i genomsnitt inom 5 till 30 minuter efter att man utsatts om orsaken är en substans som tar sig in i kroppen och direkt leds ut i blodomloppet (intravenöst). Genomsnittet är två timmar om orsaken är olika födoämnen som intagits.[4] De områden som påverkas mest vid anafylaxi är huden (80–90 %), lungorna och andningsvägarna (70 %), magen och tarmarna (30–45 %), hjärta och blodkärl (10–45 %), samt centrala nervsystemet (10–15 %).[3] För det mesta berörs två eller flera av dessa system.[5]
Hud

Symtomen inkluderar i normalfallet förhöjda knölar på huden (nässelfeber (urtikaria)), klåda, rodnad i ansiktet eller hud, eller svullna läppar (angioödem).[6] De som har svullnader under huden kan uppleva en känsla av att deras hud brinner snarare än klåda.[4] Tungan eller halsen svullnar upp i 20 % av fallen.[7] Andra kännetecken är rinnande näsa och svullnader i ögats slemhinnor och ögonlocket (bindhinnan).[8] Huden kan även bli blåfärgad (cyanotisk) till följd av syrebrist.[8]
Andningsorgan
Symtom från andningsorganen omfattar andfåddhet, låga tonlägen i kombination med svårigheter i utandningen (pipande ljud, ronki), eller höga tonlägen i kombination med svårigheter med inandning (stridor).[6] Andning med låga tonlägen beror i normala fall på spasmer i musklerna i den nedre delen av andningsvägarna (bronkialmusklerna).[9] Andning med höga tonlägen beror på svullnad i de övre andningsvägarna, vilket gör att andningspassagen smalnar av.[8]
Hjärta
Hjärtats blodkärl kan plötsligt dras samman (artärspasm) på grund av frisättning av histamin från vissa celler i hjärtat.[9] Detta stör blodflödet till hjärtat, vilket kan leda till att hjärtceller dör (hjärtinfarkt), eller att hjärtat slår för sakta eller för fort (hjärtarytmi eller till och med hjärtstillestånd).[3][5] Människor som redan har haft en hjärtsjukdom löper större risk att drabbas av hjärtproblem till följd av anafylaxi.[9] Även om en snabb hjärtfrekvens (takykardi) på grund av lågt blodtryck är vanligare,[8] kan 10 % av de som lider av anafylaxi ha en långsam hjärtfrekvens (bradykardi) med lågt blodtryck.[10] Personen kan känna sig yr eller förlora medvetandet till följd av blodtrycksfall eller medicinsk chock (distributiv eller kardiogen).[9]
Övrigt
Symtom från mag- och tarmkanal inkluderar krampaktig buksmärta, diarré och kräkningar.[6] Personen i fråga kan drabbas av förvirrad tankeverksamhet, förlust av kontroll av blåsan och eventuellt smärta i bäckenet som för kvinnor kan upplevas som kramper i livmodern.[6][8] Ett vidgande av blodkärlen runt hjärnan kan leda till huvudvärk.[4] Dessutom kan den som drabbas uppleva orolig, och en rädsla för att de håller på att dö.[5]
Orsaker
Anafylaxi kan orsakas till följd av ett immunologiskt svar på så gott som alla främmande ämnen.[11] Vanliga utlösare är gift från insektsbett eller insektsstick, födoämnen och läkemedel.[10][12] Mat är den vanligaste utlösaren hos barn och ungdomar. Läkemedel och insektsbett är vanligare utlösare hos äldre vuxna.[5] Mindre vanliga orsaker är fysiska faktorer, biologiska substanser (till exempel sädesvätska), latex, hormonförändringar, tillsatser i mat (till exempel monosodiumglutamat och livsmedelsfärgämnen), och läkemedel som stryks på huden (topikala läkemedel).[8] Träning eller temperaturförändringar (kyla eller värme) kan också utlösa anafylaxi, eftersom vissa vävnadsceller (så kallade mastceller) utlöses och släpper i sin tur ut kemikalier (bl.a. histamin och cytokiner), vilka startar den allergiska reaktionen.[5][13] Anafylaxi som uppstår på grund av träning är ofta länkade till intaget av viss mat.[4] Om anafylaxi uppstår samtidigt som en person får anestesi eller bedövningsmedel, är de vanligaste orsakerna de läkemedel som orsakar förlamning (neuromuskulära blockeringsmedel).[14]
Födoämnen
Många olika former av födoämnen kan utlösa anafylaxi, även då de äts för första gången.[10] I Västvärlden är de vanligaste orsakerna att man äter eller kommer i kontakt med jordnötter, vete, nötter, skaldjur, fisk, mjölk och ägg.[3][5] I Mellanöstern är sesam ett vanligt utlösande ämne i mat, och i Asien ger ris och kikärter ofta orsaken till anafylaxi.[5] Svåra fall av anafylaxi beror vanligtvis på att man ätit det ämne som man inte tål,[10] men en del personer kan få allvarlig reaktioner enbart av att födoämnet kommer i kontakt med någon del av kroppen. Barn kan växa ifrån sina födoämnesallergier, vid 16 års ålder kan 80 % av barn med anafylaxi mot mjölk eller ägg och 20 % av de med mildare anafylaxi mot jordnötter äta dessa utan problem.[11]
Läkemedel
Alla läkemedel kan ge upphov till anafylaxi. De vanligaste är β-laktamantibiotika (till exempel penicillin) följt av acetylsalicylsyra (till exempel trombyl; magnecyl) och icke-steroida antiinflammatoriska medel (NSAID).[3][15] Om en person är allergisk mot ett antiinflammatoriskt medel utan steroida egenskaper, kan denna vanligtvis använda ett annat medel utan att det utlöser anafylaxi.[15] Andra vanliga orsaker till anafylaxi är cellgifter, vacciner, protaminer (som finns i sperma) och örtläkemedel.[5][15] En del läkemedel, inklusive vankomycin (ett antibiotikum), morfin och läkemedel som används för att förbättra röntgenbilder (röntgenkontrastmedel), kan ge upphov till anafylaxi, eftersom de skadar vissa celler i vävnaderna, vilket i sin tur gör att de frisätter histamin (mastcellsdegranulering).[10]
Frekvensen av reaktioner mot läkemedel beror dels på hur ofta läkemedlet utdelas till individer och till, dels på det sätt som läkemedlet fungerar i kroppen.[16] Anafylaxi mot penicilliner eller cefalosporiner uppkommer endast efter det att de binder till proteiner inuti kroppen, och en del typer binder lättare än andra.[4] Anafylaxi orsakat av penicillin förekommer hos 1 av 2 000-1 0000 behandlade människor. Dödsfall inträffar i färre än ett fall på 50 000 behandlade.[4] Om en person reagerar på en sorts penicillin löper de större risk att drabbas av reaktioner mot cefalosporiner, men risken är ändå lägre än en på 1 000.[4] Äldre läkemedel som användes för att förbättra röntgenbilder (röntgenkontrastmedel) orsakade reaktioner i 1 % av fallen, och nyare röntgenkontrastmedel med lägre osmolaritet ger upphov till reaktion i 0,04 % av fallen.[16]
Gift
Gift från stickande insekter, till exempel bin, getingar och humlor (Hymenoptera) eller blodsugande insekter (Triatominae) kan leda till anafylaxi.[3][17] Personer som tidigare haft en reaktion mot ett gift som lett till mer än en lokal reaktion kring bettet eller sticket löper större risk att drabbas av anafylaxi i framtiden.[18][19]
Riskfaktorer
Individer med atopiska sjukdomar, till exempel astma, eksem eller allergisk rinit löper en hög risk att drabbas av anafylaxi till följd av födointag, latex och röntgenkontrastmedel. De löper dessutom en högre risk att drabbas av anafylaxi vid tillförsel av injicerbara läkemedel eller vid bett. En studie av barn med anafylaxi fann att 60 % hade en bakgrund av tidigare atopiska sjukdomar, och mer än 90 % av barn som dör av anafylaxi har även astma.[10] Människor med störningar som leder till att de har för många mastceller i vävnader (mastocytos), eller de som med högre socioekomisk status är mer benägna att drabbas av anafylaxi.[5][10] Ju längre tid som har gått sedan personen i fråga utsattes för det medel som orsakade anafylaxi, desto lägre är risken för en ny reaktion.[4]
Mekanismer
Anafylaxi är en allvarlig allergisk reaktion som startar plötsligt och påverkar flera olika kroppsfunktioner.[1][20] Den beror på frisättningen av inflammatoriska mediatorer och cytokiner från mastceller och basofiler. Frisläppningen av dem beror vanligtvis på en reaktion i immunsystemet, men kan även bero på att dessa celler är skadade, något som inte är relaterat till en immunreaktion.[20]
Immunologisk
När anafylaxi orsakas av immunförsvarets reaktioner binder immunoglobulin E (IgE) till det främmande material som startar den allergiska reaktionen (antigenen). Kombinationen av IgE bundet till antigenen aktiverar FcεRI-receptorer på mastceller och basofiler. Mastcellerna och basofilerna reagerar genom att frisläppa inflammatoriska mediatorer, till exempel histamin. Dessa mediatorer ökar sammandragningen av bronkiella glatta muskler, leder till att blodkärl vidgas (vasodilatation), ökar vätskeläckaget från blodkärl, och minskar verksamheten i hjärtmuskulaturen.[4][20] Det finns också en immunologisk faktor som inte beror på IgE, men det är inte känt om denna även förekommer hos människor.[20]
Icke-immunologisk
När anafylaxi inte beror på immunsvaret, beror reaktionen på ett medel som direkt skadar mastceller och basofiler, vilket gör att de frisätter histamin och andra substanser som vanligtvis förknippas med en allergisk reaktion (degranulering).[20] Sådant som skadar dessa celler kan vara bland annat kontrastmedel som används vid röntgenbildtagning, opioider, kyla eller värme samt vibration.[13][20]
Diagnos
Anafylaxi diagnosticeras utifrån kliniska observationer,[5] och när någon av följande tre faktorer inträffar inom minuter/timmar efter exponering för en allergen, är det mycket troligt att personen lider av anafylaxi:[5]
- Effekter på huden eller slemhinnevävnader i kombination med svårigheter att andas eller lågt blodtryck
- Två eller flera av följande symtom:
- a. Effekter på hud eller slemhinnor
- b. Svårigheter att andas
- c. Lågt blodtryck
- d. Gastrointestinala symtom
- Lågt blodtryck efter exponering för en känd allergen
Vid överdriven reaktion mot insektsbett eller läkemedel kan det vara på plats att ta blodprover för att se om det förekommer tryptas eller histamin (frisätts från mastceller). Detta är till hjälp vid diagnosticeringen av anafylaxi.[5] Emellertid är dessa prover inte speciellt användbara om orsaken är mat eller om personen har ett normalt blodtryck,[5] och negativa resultat kan inte utesluta anafylaxi.[11]
Klassificering
Det finns tre huvudklassificeringar av anafylaxi. Anafylaktisk chock uppstår när blodkärlen vidgas i större delen av kroppen (systemisk vasodilatation), vilket leder till lågt blodtryck, det vill säga 30 % lägre än personens normala blodtryck, eller 30 % under standardvärdena.[7] Bifasisk anafylaxi diagnosticeras när symtomen återkommer inom 72 timmar, även om personen inte har kommit i ny kontakt med den allergen som orsakade den första reaktionen.[5] En del studier hävdar att upp emot 20 % av anafylaxifallen är bifasiska.[21] Symtomen återkommer vanligen inom åtta timmar.[10] Den andra reaktionen behandlas på samma sätt som den ursprungliga anafylaxin.[3] Pseudoanafylaxi eller anafylaktoida reaktioner är äldre termer på anafylaxi som inte beror på en allergisk reaktion, utan på en direkt skada på mastcellerna (mastcellsdegranulering).[10][22] Det vanliga termen som används av Världsallergiorganisationen är "icke-immun anafylaxi".[22] Vissa rekommenderar också att de äldre termerna inte längre bör användas.[10]
Allergitester

Allergitester kan hjälpa till att fastställa orsaken till en persons anafylaxi. Hudallergitester (till exempel labprover) finns för vissa livsmedel och olika typer av gifter.[11] Blodprover för speciella antikroppar kan vara användbara för att bekräfta mjölk-, ägg-, jordnöts-, trädnöts- och fiskallergier.[11] Hudprover (pricktest) kan bekräfta penicillinallergier, men det finns inga hudprover för andra läkemedel.[11] Icke-immuna former av anafylaxi kan endast diagnosticeras genom att studera en persons anamnes eller utsätter personen för en allergen som kan ha varit orsaken till en reaktion i det förgångna. Det finns inga hud- eller blodprover för icke-immun anafylaxi.[22]
Differentialdiagnoser
Det kan vara svårt att skilja mellan anafylaxi och astma, svimning på grund av syrebrist (synkope) respektive panikattacker.[5] Personer med astma har i normalfall ingen klåda eller mag- och tarmsymtom. När en person svimmar är huden blek och fri från utslag. En person som upplever en panikattack eller panikångest kan uppvisa rodnad hud men inte nässelfeber.[5] Andra tillstånd som uppvisar liknande symtombild är matförgiftning från rutten fisk (scombroidosis) och vissa parasitinfektioner (anisakiasis).[10]
Förebyggande
Den rekommenderade sättet att förebygga anafylaxi är att undvika det som föranledde reaktionen.[5] Om detta inte är möjligt, finns möjlighet att genomgå behandling som får kroppen att inte reagera mot en känd allergen (desensibilisering).[5] Behandling av immunsystemet (immunterapi) med stekelgift är effektivt för att desensibilisera 80–90 % av vuxna och 98 % av barn mot allergier mot bin, getingar, bålgetingar, gula getingar och ettermyror.[5] Oral immunterapi kan vara effektivt för att desensibilisera en del människor mot viss mat, inklusive mjölk, ägg, nötter och jordnötter. Dessa behandlingar har emellertid ofta allvarliga biverkningar.[5] Desensibilisering är även möjligt för vissa läkemedel, men i princip ska de flesta människor undvika problemläkemedlet.[5] För de som reagerar mot latex kan det vara viktigt att undvika mat som innehåller vissa substanser som liknar dem som gav upphov till immunsvaret (korsreagerande mat), till exempel avokado, bananer och potatis.[5]
Behandling
Anafylaxi är ett medicinskt akutfall som kan kräva livräddande åtgärder, till exempel luftvägshantering, extra syre, stora volymer av intravenösa vätskor och noggrann övervakning.[3] Adrenalin är det första behandlingsalternativet. Antihistaminer och steroider används ofta utöver adrenalin.[5] När en person har återgått till normala värden, ska denna övervakas på sjukhus under 2-24 timmar för att säkerställa att symtomen inte återvänder, vilket de kan göra om personen har bifasisk anafylaxi.[10][21][23][4]
Adrenalin

Adrenalin är den primära behandlingen av anafylaxi. Det finns inget skäl till att adrenalin inte skulle användas (ingen absolut kontraindikation).[3] Det rekommenderas att lösningen injiceras i muskeln i mitt på lårets framsida, så snart anafylaxi misstänks föreligga.[5] Injektionen kan upprepas var femte till femtonde minut om personen inte svarar väl på behandlingen.[5] En andra dos behövs i 16 till 35 % av fallen.[10] Fler än två doser krävs sällan.[5] Injektion i muskeln (intramuskulär) är att föredra framför injektion under huden (subkutan) där läkemedlet riskerar att absorberas för långsamt.[24] Lindriga biverkningar av adrenalin är bland annat skakningar, oro, huvudvärk och hjärtklappning.[5]
Adrenalin fungerar i vissa fall inte på individer som tar betablockerare.[10] Om adrenalin inte fungerar i en sådan situation kan intravenös glukagon ges. Glukagon har en åtgärdsmekanism som inte inbegriper betareceptorer.[10] Vid behov kan adrenalin även injiceras i en ven (intravenös injektion) i form av en utspädd lösning. Intravenös adrenalin har emellertid kopplats till oregelbundna hjärtslag (rytmrubbningar) och hjärtattacker (hjärtinfarkt).[25] Injektionsredskap för självadministrering gör det möjligt för människor med anafylaxi att själva injicera adrenalin i muskeln och finns normalt tillgängligt i två sorters doser, en för vuxna eller barn som väger mer än 25 kg, och en för barn som väger 10-25 kg.[26]
Tillsatser
Antihistaminer används vanligtvis utöver adrenalin. De anses utifrån teoretiska slutsatser vara effektiva, men det finns få belägg för att antihistaminer verkligen är effektiva i anafylaxibehandling. En granskning av Cochrane från 2007 kunde inte hitta några högkvalitativa studier som kunde stödde en rekommendation av deras användning.[27] Antihistaminer har så vitt man vet ingen effekt på den successiva vätskeuppbyggnaden eller spasmer i andningsvägarna.[10] Det är inte troligt att kortikosteroider kommer att göra någon omedelbar, akut skillnad för en person som har drabbats av anafylaxi. De kan användas i förhoppningen att minska risken för bifasisk anafylaxi, men deras effektivitet för att förhindra framtida anafylaxi är okänd.[21] Salbutamol som administreras via andningsapparat (nebulisator) kan vara effektivt när adrenalin inte lindrar bronkospasmsymtom.[10] Metylenblått har använts på personer som inte reagerar på andra åtgärder eftersom det kan få den glatta muskulaturen att slappna av.[10]
Förberedelse
Människor som löper risk att utveckla anafylaxi råds att ha en "allergiåtgärdsplan". Föräldrar ska informera skolor om sina barns allergier och vad de ska göra om det uppstår en anafylaktisk nödsituation.[28] Åtgärdsplanen omfattar vanligen användning av injektorer med adrenalin för eget bruk, rekommendationen att bära ett medicinskt larmarmband samt rådgivning om hur man undviker utlösande faktorer.[28] Behandling för att göra kroppen mindre känslig för den substans som är orsaken till den allergiska reaktionen (allergen immunterapi) finns at ttillgå för vissa utlösande faktorer. Denna typ av behandling kan förhindra framtida episoder av anafylaxi. En flerårig kurs om subkutan desensibilisering har visat sig vara effektiv mot stickande insekter medan oral desensibilisering är effektiv vad gäller många livsmedel.[3]
Prognos
Det finns goda möjligheter att tillfriskna när orsaken är känd och den drabbade får snabb behandling.[29] Även om orsaken är okänd kan individen vanligtvis tillfriskna väl om det finns läkemedel till hands för att stoppa den akuta reaktionen.[4] Vid dödsfall sker detta oftast på grund av andningsbesvär (vanligen till följd av att andningsvägarna hålls stängda) eller till följd av kardiovaskulär chock.[10][20] Anafylaxi leder till döden i 0,7–20 % av fallen,[4][9] och en del dödsfall har visat sig inträffa inom bara några minuter.[5] Människor som har träningsinducerad anafylaxi har i normala fall goda utsikter, med färre och mindre allvarliga episoder när de blir äldre.[30]
Epidemiologi
Anafylaxi drabbar cirka 4–5 per 100 000 personer per år,[10] och risken under en persons livstid är ligger på 0,5–2 %.[5] Andelen drabbade ser ut att öka. Den var på 1980-talet omkring 20 per 100 000 per år jämfört med 1990-talet då antalet hade ökat till 50 per 100 000 och år.[3] Ökningen ser främst ut att gälla anafylaxi orsakad av födoämen,[31] och risken är störst bland ungdomar och kvinnor.[3][10]
Idag leder anafylaxi till 500-1000 dödsfall per år (2,4 per miljon) i USA, 20 dödsfall per år i Storbritannien (0,33 per miljon) och 15 dödsfall per år i Australien (0,64 per miljon).[10] Dödligheten har minskat mellan 1970- och 2000-talen.[32] I Australien sker dödsfall av anafylaxi på grund av intag av livsmedel framförallt bland kvinnor, medan dödsfall till följd av insektsbett är vanligast bland män.[10] Dödsfall sker för det mesta vid anafylaxi som orsakats av läkemedel.[10]
Historik
Termen "afylaxi" myntades av Charles Richet 1902 och ändrades senare till "anafylaxi", eftersom det lät trevligare.[11] Han fick senare nobelpriset i medicin och fysiologi för sitt arbete om anafylaxi 1913.[4] Själva reaktionen har emellertid rapporterats sedan urminnes tider.[22] Termen anafylaxi kommer från grekiskans ἀνά (ana), "mot" och φύλαξις (fylaxis), "skydd".[33]
Se även
Referenser
- Den här artikeln är helt eller delvis baserad på material från engelskspråkiga Wikipedia, Anaphylaxis, 14 januari 2014.
Noter
- ^ [a b] Tintinalli, Judith E. (2010). McGraw-Hill Companies. sid. 177–182. ISBN 0-07-148480-9
- ^ Oswalt ML, Kemp SF (2007). ”Anaphylaxis: office management and prevention”. Immunol Allergy Clin North Am 27 (2): sid. 177–91, vi. doi:. PMID 17493497. ”Clinically, anaphylaxis is considered likely to be present if any one of three criteria is satisfied within minutes to hours”.
- ^ [a b c d e f g h i j k l] Simons FE (2009). ”Anaphylaxis: Recent advances in assessment and treatment”. The Journal of Allergy and Clinical Immunology 124 (4): sid. 625–36; quiz 637–8. doi:. PMID 19815109. Arkiverad från originalet den 27 juni 2013. https://web.archive.org/web/20130627084618/https://secure.muhealth.org/~ed/students/articles/JAClinImmun_124_p0625.pdf. Läst 12 januari 2014.
- ^ [a b c d e f g h i j k l m] Marx, John (2010). Mosby/Elsevier. ISBN 9780323054720
- ^ [a b c d e f g h i j k l m n o p q r s t u v w x y z aa ab ac] Simons, FE; Ardusso, LR; Bilò, MB; El-Gamal, YM; Ledford, DK; Ring, J; Sanchez-Borges, M; Senna, GE; et al. (februari 2011). ”World allergy organization guidelines for the assessment and management of anaphylaxis.”. The World Allergy Organization Journal 4 (2): sid. 13–37. doi:. PMID 23268454.
- ^ [a b c d] Sampson HA, Muñoz-Furlong A, Campbell RL, et al. (februari 2006). ”Second symposium on the definition and management of anaphylaxis: summary report—Second National Institute of Allergy and Infectious Disease/Food Allergy and Anaphylaxis Network symposium”. The Journal of Allergy and Clinical Immunology 117 (2): sid. 391–7. doi:. PMID 16461139.
- ^ [a b] Limsuwan, T (juli 2010). ”Acute symptoms of drug hypersensitivity (urticaria, angioedema, anaphylaxis, anaphylactic shock)”. The Medical Clinics of North America 94 (4): sid. 691–710, x. doi:. PMID 20609858. Arkiverad från originalet den 26 april 2012. https://web.archive.org/web/20120426041514/http://smschile.cl/documentos/cursos2010/MedicalClinicsNorthAmerica/Acute%20Symptoms%20of%20Drug%20Hypersensitivity%20%28Urticaria%2C%20Angioedema%2C%20Anaphylaxis%2C%20Anaphylactic%20Shock%29.pdf. Läst 9 december 2011.
- ^ [a b c d e f] Brown, SG (4 september 2006). ”Anaphylaxis: diagnosis and management”. The Medical journal of Australia 185 (5): sid. 283–9. doi:. PMID 16948628.
- ^ [a b c d e] Triggiani, M (september 2008). ”Allergy and the cardiovascular system”. Clinical and Experimental Immunology 153 Suppl 1 (s1): sid. 7–11. doi:. PMID 18721322.
- ^ [a b c d e f g h i j k l m n o p q r s t u v w x] Lee, JK (juli 2011). ”Anaphylaxis: mechanisms and management”. Clinical and Experimental Allergy 41 (7): sid. 923–38. doi:. PMID 21668816.
- ^ [a b c d e f g] Boden, Stephen R.; Wesley Burks, A. (2011). ”Anaphylaxis: a history with emphasis on food allergy: Anaphylaxis: a history with emphasis on food allergy” (på engelska). Immunological Reviews 242 (1): sid. 247–257. doi:. PMID 21682750.
- ^ Worm, M (2010). ”Epidemiology of anaphylaxis”. Anaphylaxis. "95". sid. 12–21. doi:. ISBN 978-3-8055-9441-7
- ^ [a b] redaktörer, Marianne Gausche-Hill, Susan Fuchs, Loren Yamamoto, (2007) (Rev. 4. ed.). Jones & Bartlett. sid. 69. ISBN 9780763744144. http://books.google.ca/books?id=lLVfDC2dh54C&pg=PA69
- ^ Dewachter, P (november 2009). ”Anaphylaxis and anesthesia: controversies and new insights”. Anesthesiology 111 (5): sid. 1141–50. doi:. PMID 19858877.
- ^ [a b c] . ISBN 978-1-58829-616-0. http://books.google.ca/books?id=pWZLkZB7EW8C&pg=PA442
- ^ [a b] Drain, KL (2001). ”Preventing and managing drug-induced anaphylaxis”. Drug Safety 24 (11): sid. 843–53. doi:. PMID 11665871.
- ^ Klotz, JH (Jun 15, 2010). ”"Kissing bugs": potential disease vectors and cause of anaphylaxis”. Clinical Infectious Diseases 50 (12): sid. 1629–34. doi:. PMID 20462351.
- ^ Bilò, MB (juli 2011). ”Anaphylaxis caused by Hymenoptera stings: from epidemiology to treatment”. Allergy 66 Suppl 95: sid. 35–7. doi:. PMID 21668850.
- ^ Cox, L (mars 2010). ”Speaking the same language: The World Allergy Organization Subcutaneous Immunotherapy Systemic Reaction Grading System”. The Journal of Allergy and Clinical Immunology 125 (3): sid. 569–74, 574.e1–574.e7. doi:. PMID 20144472.
- ^ [a b c d e f g] Khan, BQ (augusti 2011). ”Pathophysiology of anaphylaxis”. Current Opinion in Allergy and Clinical Immunology 11 (4): sid. 319–25. doi:. PMID 21659865.
- ^ [a b c] Lieberman P (september 2005). ”Biphasic anaphylactic reactions”. Ann. Allergy Asthma Immunol. 95 (3): sid. 217–26; quiz 226, 258. doi:. PMID 16200811.
- ^ [a b c d] Ring, J; Behrendt, H; de Weck, A (2010). History and classification of anaphylaxis. Chemical Immunology and Allergy. "95". sid. 1–11. doi:. ISBN 978-3-8055-9441-7. http://media.wiley.com/product_data/excerpt/42/04708611/0470861142.pdf
- ^ ”Emergency treatment of anaphylactic reactions – Guidelines for healthcare providers” (PDF). Resuscitation Council (GB). januari 2008. http://www.resus.org.uk/pages/reaction.pdf. Läst 22 april 2008.
- ^ Simons, KJ (2010 Aug). ”Epinephrine and its use in anaphylaxis: current issues.”. Current opinion in allergy and clinical immunology 10 (4): sid. 354–61. PMID 20543673.
- ^ Mueller, UR (augusti 2007). ”Cardiovascular disease and anaphylaxis.”. Current opinion in allergy and clinical immunology 7: sid. 337–341. PMID 17620826.
- ^ Sicherer, SH (2007 Mar). ”Self-injectable epinephrine for first-aid management of anaphylaxis.”. Pediatrics 119 (3): sid. 638–46. PMID 17332221.
- ^ Sheikh A, Ten Broek V, Brown SG, Simons FE (augusti 2007). ”H1-antihistamines for the treatment of anaphylaxis: Cochrane systematic review”. Allergy 62 (8): sid. 830–7. doi:. PMID 17620060.
- ^ [a b] Martelli, A (augusti 2008). ”Anaphylaxis in the emergency department: a paediatric perspective”. Current Opinion in Allergy and Clinical Immunology 8 (4): sid. 321–9. doi:. PMID 18596589.
- ^ Harris, redigerad av Jeffrey; Weisman, Michael S. (2007). Informa Healthcare. sid. 325. ISBN 9780849340505. http://books.google.ca/books?id=31yUl-V90XoC&pg=PA325
- ^ redaktör, Mariana C. Castells, (2010). Humana Press. sid. 223. ISBN 9781603279505. http://books.google.ca/books?id=bEvnfm7V-LIC&pg=PA223
- ^ Koplin, JJ (oktober 2011). ”An update on epidemiology of anaphylaxis in children and adults”. Current Opinion in Allergy and Clinical Immunology 11 (5): sid. 492–6. doi:. PMID 21760501.
- ^ Demain, JG (augusti 2010). ”Anaphylaxis and insect allergy”. Current Opinion in Allergy and Clinical Immunology 10 (4): sid. 318–22. doi:. PMID 20543675.
- ^ ”"anaphylaxis" Dictionary”. merriam-webster.com. http://www.merriam-webster.com/dictionary/anaphylaxis. Läst 21 november 2009.
