Otępienie
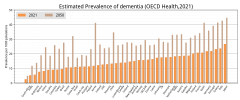 Rozpowszechnienie otępienia wśród osób w wieku od 60 lat. | |
| Klasyfikacje | |
| DiseasesDB | |
|---|---|
| MedlinePlus | |
| MeSH | |
Otępienie, demencja (łac. dementia) – grupa chorób mózgu, powodujących długoterminowe i często postępujące obniżenie zdolności myślenia i zapamiętywania, które są na tyle poważne, że utrudniają, a często uniemożliwiają prawidłowe funkcjonowanie[1]. Inne objawy obejmują zaburzenia emocjonalne, kłopoty z komunikacją i językiem oraz utratę aktywności[1][2]. Świadomość najczęściej pozostaje zachowana[3]. Rozpoznanie otępienia wymaga stwierdzenia odmiany w codziennym funkcjonowaniu umysłowym dotkniętej nim osoby oraz ubytków większych niż można się spodziewać w danym wieku[1][4]. Nie zaleca się przeprowadzania badań przesiewowych w kierunku demencji w populacji ogólnej[5].
Wbrew niektórym potocznym opiniom otępienie nie jest normalnym objawem procesów starzenia się.
Najczęstszą odmianą otępienia jest choroba Alzheimera, odpowiadająca za 50 do 70% przypadków[1][2]. Pozostałe typy to otępienie naczyniopochodne (25%), otępienie z ciałami Lewy'ego (15%) i otępienie czołowo-skroniowe[1][2]. Rzadszymi przyczynami są wodogłowie normotensyjne, otępienie parkinsonowskie, kiła, HIV i choroba Creutzfeldta–Jakoba[6]. U jednej osoby występować może więcej niż jeden typ otępienia[1]. Niewielki odsetek przypadków występuje rodzinnie[7]. W DSM-5 oraz ICD-11 otępienie zostało przeklasyfikowane jako zaburzenie neuropoznawcze[8]. Rozpoznanie stawiane jest najczęściej w oparciu o historię choroby, testy oceniające funkcje poznawcze oraz przy zastosowaniu neuroobrazowania i testów krwi, które umożliwiają różnicowanie przyczyn choroby[8]. Powszechnie stosowanym testem jest Mini–Mental State Examination[2]. W celu przeciwdziałaniu wystąpienia otępienia, podejmuje się walkę z jego czynnikami ryzyka, do których należą wysokie ciśnienie krwi, palenie, cukrzyca i otyłość[1].
Nie ma lekarstwa na otępienie[1]. Inhibitory cholinesterazy takie jak donepezil są często stosowane i mogą przynosić korzyść w zaburzeniach o łagodnym i umiarkowanym przebiegu[9][10][11]. Poprawa jest jednak na ogół nieduża[9][12]. Jest wiele sposobów na poprawę życia osób z demencją i ich opiekunów[1]. Terapia poznawczo-behawioralna może pomóc obu tym grupom[1]. Edukacja i zapewnienie psychicznego wsparcia opiekunom osób z otępieniem jest bardzo ważne[1]. Regularne ćwiczenia fizyczne mogą ułatwić osobom z demencją radzenie sobie z codziennymi czynnościami[13]. Leczenie zaburzeń zachowania lekami przeciwpsychotycznymi jest powszechne, ale w większości wypadków niezalecane, głównie z powodu ograniczonych korzyści oraz efektów ubocznych, do których wlicza się też podwyższone ryzyko zgonu[14][15].
W roku 2015 na całym świecie na demencję cierpiało 46 milionów osób[16]. W ciągu całego życia demencja dotknie około 10% ludzi[7]. Z wiekiem ryzyko choroby otępiennej jest coraz wyższe[17]. Około 3% ludzi między 65 a 74 rokiem życia cierpi na demencję, 19% między 75 a 84 rokiem życia oraz blisko połowa po 85 roku życia[18]. W 2013 roku otępienie było przyczyną 1,7 miliona śmierci, co stanowi wzrost względem 0,8 miliona w 1990 roku[19]. W miarę wydłużania się oczekiwanej długości życia, demencja staje się coraz bardziej powszechna[17]. Jest jedną z najczęstszych przyczyn niepełnosprawności wśród osób starszych[2]. Szacuje się, że jej ekonomiczne koszty każdego roku wynoszą 604 miliardy dolarów[1].
Charakterystyka
Pojęcie otępienia odnosi się wyłącznie do sfery psychicznej i nie określa samo w sobie żadnej konkretnej jednostki chorobowej. Istnieje bardzo wiele czynników, które mogą uszkodzić mózg i doprowadzić do obniżenia się sprawności umysłowej. Osłabienie tej sprawności może mieć różny charakter, jak i nasilenie.
W najcięższych przypadkach osoba z otępieniem nie jest w stanie w żaden sposób być aktywną zawodowo, społecznie, nie jest w stanie wykonywać czynności dnia codziennego, może mieć spore trudności z komunikacją i nawiązywaniem kontaktu z innymi, jak i z aktywnością zapewniającą zaspokajanie potrzeb fizjologicznych, a tym samym pozostaje całkowicie zależna od osób trzecich, wymagając ciągłej opieki pielęgnacyjnej.
Podczas, gdy tak skrajne sytuacje raczej nie budzą wątpliwości, problemy z określeniem, czym jest otępienie, pojawiają się w lżejszych przypadkach, kiedy osłabienie sprawności umysłowej nie jest aż tak zaawansowane. Otępienie nie jest upośledzeniem umysłowym, które to pojęcie ogranicza się do zaburzeń rozwojowych, dawniej definiowane poprzez niski iloraz inteligencji mierzony testem w skali Wechslera, współcześnie definiowany zaś zaburzeniami w funkcjonowaniu poznawczym[20]. Tymczasem otępienie dotyczy osób dorosłych, najczęściej w starszym wieku, które przed zadziałaniem czynnika uszkadzającego mózg miały wyższą sprawność umysłową. W niektórych przypadkach ogólna sprawność intelektualna, mierzona psychometrycznie w badaniu psychologicznym może być nawet całkowicie poprawna, podczas gdy pewne obszary funkcjonowania umysłowego są wyraźnie osłabione i przyczyniają się do znacznego pogorszenia się funkcjonowania takiej osoby w sferze zawodowej i społecznej, jak i w czynnościach dnia codziennego.
Tradycyjny punkt widzenia przyjmuje, że otępienie ma charakter progresywny (funkcje umysłowe słabną wraz z postępem czasu) i nieodwracalny. Natomiast samo osłabienie się funkcji umysłowych jest znacznie większe, niż mogłoby to wynikać z naturalnego procesu starzenia się.
Jednak większość podejść obecnie przyjmuje, że objawy demencji nie muszą być stricte progresywne. Niektóre podejścia z kolei przyjmują, że demencja może być odwracalna, co prawdopodobnie większość badaczy kwestionuje i przypisuje np. trudnościom diagnostycznym (przykładowo, depresja u osób w podeszłym wieku może bardzo przypominać objawy demencji, podczas gdy prawidłowe rozpoznanie i właściwe leczenie psychiatryczne „niespodziewanie” przynosi znaczną poprawę – tzw. otępienie rzekome).
Demencję określa się poprzez wykazanie występowania zaburzeń funkcji poznawczych, przy czym szczególne znaczenie ma tutaj zaburzenie w zakresie zapamiętywania nowych informacji, lecz nie tylko (w przeciwnym razie mamy do czynienia z odmienną jednostką nozologiczną – zespołem amnestycznym).
W zespołach amnestycznych stwierdza się prawidłowe działanie pamięci krótkotrwałej (czy też świeżej, lub bezpośredniej), zaburzenie dotyczy natomiast zapamiętywania, mechanizmu przenoszącego informacje z pamięci krótkotrwałej do długotrwałej, wiązanego anatomicznie z hipokampem oraz otaczającą go korą śródwęchową, jak też, w mniejszym stopniu, ze strukturami wzgórza, ciałami suteczkowatymi oraz z jądrem Meynerta. Zaburzenia zapamiętywania są obecne szczególnie w otępieniu o typie alzheimerowskim, lecz niekoniecznie w początkowych i pośrednich stadiach innych otępień, dlatego też takie definicje mogą mieć trudności z uwzględnieniem złożoności objawów otępiennych odmiennej natury.
Współcześnie dopuszcza się możliwość traktowania demencji podobnie, jak traktuje się autonomiczne jednostki nozologiczne. Jest to spowodowane tym, że większość chorób, które wywołują demencję, jest możliwa do jednoznacznego stwierdzenia tylko w pośmiertnym badaniu mózgu. Zarazem też obecnie nie istnieją żadne skuteczne możliwości wyleczenia tych chorób, ani nawet zatrzymania ich rozwoju, a tymczasem otępienie ma poważne i przykre konsekwencje zarówno dla samych osób chorych, jak i ich rodzin, opiekunów, czy też specjalistów mających zawodowy kontakt z tymi osobami (np. lekarze, rehabilitanci, opieka społeczna). W związku z tym w wielu sytuacjach znacznie lepszym rozwiązaniem jest postawienie diagnozy demencji jako choroby, czy też stanu umysłowego, na zasadzie rozpoznania danej jednostki nozologicznej.
Definicje otępienia
Według Światowej Organizacji Zdrowia[21] (ICD-10):
Zespół otępienny to zespół objawów wywołany chorobą mózgu, zwykle przewlekłą lub o postępującym przebiegu, charakteryzujący się klinicznie licznymi zaburzeniami wyższych funkcji korowych, takich jak pamięć, myślenie, orientacja, rozumienie, liczenie, zdolność do uczenia się, język i ocena. Ponadto zaburzeniom funkcji poznawczych często towarzyszą, lub nawet je poprzedzają zaburzenia emocjonalne, zaburzenia zachowania i motywacji. Takiemu obrazowi mogą nie towarzyszyć zaburzenia świadomości. Zaburzenia świadomości przy występowaniu demencji stanowią odrębną kategorię diagnostyczną[21].
Osłabienie pamięci przejawia się głównie w zakresie uczenia się nowych informacji, chociaż w bardziej zaawansowanym otępieniu może być również zaburzone odtwarzanie wcześniej nabytych informacji. Obecność zaburzeń pamięci powinna być potwierdzona także – jeśli jest to możliwe – wynikami badania neuropsychologicznego lub testów psychometrycznych oceniających procesy poznawcze. Zaburzenia pozostałych funkcji poznawczych przejawiają się upośledzeniem zdolności dokonywania ocen, myślenia, planowania i organizowania przebiegu złożonych czynności oraz ogólnym osłabieniem procesu przetwarzania informacji. Obecność tych zaburzeń powinna być potwierdzona także – jeśli jest to możliwe – wynikami badania neuropsychologicznego lub testów psychometrycznych oceniających procesy poznawcze. Przy tym zachowana jest orientacja w miejscu, występuje również: chwiejność emocjonalna, drażliwość, apatia, bądź prymitywność w interakcjach społecznych, zaś wszystkie te objawy są obecne co najmniej przez pół roku[potrzebny przypis].
według DSM-IV:
Otępienie jest zespołem objawów zaburzeń procesów poznawczych obejmujących – oprócz zaburzeń pamięci – deficyty co najmniej dwóch z następujących funkcji poznawczych: mowy (afazja), celowej złożonej aktywności ruchowej (apraksja), zdolności rozpoznawania i identyfikowania przedmiotów (agnozja) oraz zaburzeń planowania, inicjowania, kontroli i korygowania przebiegu złożonych zachowań (zaburzenia funkcji wykonawczych). Deficyty poznawcze powinny być na tyle głębokie, by zaburzały aktywność zawodową, funkcjonowanie społeczne oraz wykonywanie codziennych czynności.
Różne postacie otępienia
Wydaje się, że najpoważniejszą kategorią czynników uszkadzających mózg w takim stopniu, że pojawiają się objawy otępienia, są choroby neurodegeneracyjne, prowadzące do postępującego zwyrodnienia tkanki nerwowej.
Najbardziej znanym przykładem jest choroba Alzheimera, która wywołuje otępienie o typie alzheimerowskim (ang. Dementia of the Alzheimer Type, DAT). Objawem osiowym, przynajmniej w początkowych stadiach choroby, jest stopniowe pogarszanie się zdolności do zapamiętywania nowych informacji w zakresie pamięci deklaratywnej, przy - początkowo przynajmniej - względnie zachowanej zdolności uczenia się w zakresie różnych form pamięci niedeklaratywnej. Spowodowane jest to tym, że w początkowych stadiach choroby największej degeneracji ulegają struktury przyśrodkowe płata skroniowego, a szczególnie hipokamp i okoliczna kora. Osoba chora, zwłaszcza gdy ma wyższe wykształcenie i wysokie zasoby intelektualne, w tym początkowym okresie może sprawiać niejasne wrażenie, że coś jest z nią nie tak, lecz wykonując codzienne czynności i obowiązki zawodowe, z którymi jest znakomicie obeznana i które są doskonale zautomatyzowane, nie sprawia wrażenia osoby, która ma problem z pamięcią. Zaburzenia takie będą widoczne dopiero w nowych sytuacjach, wymagających giętkości myślenia i uczenia się nowego materiału. Wraz z postępem choroby, zaburzenia pamięci jednak staną się wyraźne nawet i w codziennych sytuacjach, mogą pojawić się trudności z robieniem zakupów, z posługiwaniem się pieniędzmi itp. Wraz z upływem czasu, degeneracja obejmuje większe obszary kory mózgowej, co wywołuje osłabienie w zakresie innych procesów poznawczych, prowadząc do obecności mniej, lub bardziej specyficznych objawów afazji, agnozji itd. Wraz z postępem czasu, degradacji ulega jeszcze większy obszar kory mózgu, zaś w obszarach, gdzie już był obecny, proces degeneracyjny jeszcze bardziej się pogłębia. W efekcie w mniejszym czy też większym stopniu osłabienie procesów poznawczych dotyka prawie wszystkich funkcji poznawczych, dając obraz rozlanych zaburzeń korowych, chociaż zaburzenia w zakresie pamięci mogą mieć najgłębszy charakter. Większość definicji i kryteriów diagnostycznych demencji jest zaprojektowana właśnie na taki obraz kliniczny. W ostatnich stadiach choroby występuje ograniczona zdolność do poruszania się, mogą być obecne zaburzenia zwieraczy a osoba chora może wymagać pieluch lub zacewnikowania, zaś jej główna aktywność sprowadza się do leżenia w łóżku. Osobie tak poważnie chorej grozi śmierć z powodu zapalenia płuc, zakażenia dróg moczowych, odleżyn i innych powikłań. Klasyfikacja ICD-10 wyróżnia kilka jednostek „Otępienia w chorobie Alzheimera”, jednak sama ta nazwa sugeruje, że takie rozpoznanie wymaga zdiagnozowania choroby podstawowej, co nie jest możliwe tak długo, jak długo żyje osoba chora (tylko pośmiertne badanie mózgu pozwala na ocenę stopnia zaawansowania zaniku neuronów i pozwala zaobserwować różne nieprawidłowe struktury komórkowe, charakterystyczne dla tej choroby). Mimo to uważa się, że przeważająca większość zespołów otępiennych jest spowodowanych tą chorobą. Otępienie alzheimerowskie (i chorobę Alzheimera) dzieli się na postać wczesną (tzw. postać właściwa), kiedy objawy choroby pojawiają się ok. 50. roku życia, oraz postać późną, gdzie objawy pojawiają się po 65 roku życia. Trwają badania nad opracowaniem testów do wczesnego rozpoznania choroby Alzheimera[22]. Wyodrębnia się także inne warianty tej choroby, np. z towarzyszącym parkinsonizmem – (Otępienie z ciałami Lewy’ego) – co jeszcze bardziej utrudnia diagnostykę.
Choroba Picka i zaburzenia jej pokrewne prowadzą do degeneracji płatów czołowych i skroniowych, jednak – przynajmniej w początkowych stadiach – z zaoszczędzeniem przyśrodkowych struktur płata skroniowego. Zmiany degeneracyjne w tym przypadku koncentrują się na bocznej powierzchni płata skroniowego. Rozwijający się w wyniku tych zmian proces otępienny ma odmienny charakter od opisanego powyżej. Otępienie czołowo-skroniowe może przybierać objawy zależnie od tego, która część mózgu ulega większej degeneracji. Zgodnie z najpopularniejszym podziałem wyróżnia się postać otępienia manifestującego się początkowo zespołem czołowym, gdzie dominują zaburzenia w zakresie kontroli emocjonalnej i osobowości, postać postępującej afazji niepłynnej – również wynikającej z degeneracji płata czołowego, oraz postać afazji postępującej płynnej, gdzie w większym stopniu ulega degeneracji płat skroniowy. Występuje również pojęcia demencji semantycznej oraz afazji postępującej pierwotnej, które odzwierciedlają objawy wywołane zanikiem płata skroniowego na bocznej powierzchni. W początkowych, a nawet i pośrednich stadiach tych zaburzeń raczej nie występują poważne trudności w zakresie pamięci, zaś nabywanie nowych informacji zarówno w zakresie pamięci deklaratywnej jak i pamięci niedeklaratywnej jest dobre. Oczywiście, wraz z postępem choroby może rozwinąć się bardziej klasyczny zespół otępienny.
Wyróżnia się także otępienie w chorobie Parkinsona, oraz bardzo podobne otępienie z ciałkami Lewy`ego. Generalnie uważa się, że charakter tych zaburzeń, przynajmniej w początkowych stadiach, może mieć lżejszy przebieg niż otępienie alzheimerowskie. Pewną cechą charakterystyczną otępienia z ciałkami Lewy`ego jest częstość występowania – zwłaszcza w początkowych stadiach – zaburzeń o charakterze psychiatrycznym, przypominających stany psychotyczne. Cecha ta nie jest jednak jednoznaczna, bowiem w zaawansowanej chorobie Parkinsona z towarzyszącym otępieniem, objawy psychotyczne mogą występować jako skutek uboczny leków (oddziałujących na system dopaminergiczny, który wykazuje niedobór w chorobie Parkinsona, ale nadmiar w psychozach). Chorobie Parkinsona towarzyszy także spowolnienie, które jest też niespecyficzną cechą zespołów otępiennych. Także istnienie wariantu choroby Alzheimera z parkinsonizmem utrudnia diagnostykę.
Wreszcie, wyróżnia się również otępienie towarzyszące chorobie Huntingtona, gwałtownie i szybko postępujące otępienie w chorobie Creutzfeldta-Jakoba, oraz zaburzenia neuropsychologiczne o cechach demencji w zakażeniu wirusem HIV/AIDS.
Obok chorób neurodegeneracyjnych i zakaźnych również choroby naczyniowe mogą prowadzić do powstania objawów otępienia. Zdarzyć się może, że po wystąpieniu kilku udarów mózgu, gdzie każdy objął spory obszar tkanki mózgowej i wywołał ubytek w zakresie różnych funkcji, obserwujemy po każdym udarze skokowe i trwałe pogorszenie się funkcjonowania osoby chorej (jest to otępienie wielozawałowe). Niekiedy też pojedynczy udar mózgu, jeżeli prowadzi do znaczącego ubytku kilku istotnych funkcji poznawczych, prowadzi do przewlekłego i przykrego kalectwa, mającego charakter „nagłego” otępienia (otępienie naczyniowe z ostrym początkiem). O ile jednak w przypadku chorób neurodegeneracyjnych kryteria otępienia, jak i jego objawy mogą być mniej lub bardziej jasne, o tyle w przypadku otępienia naczyniowego brak jest takiej spójności. W tych przypadkach jednak rozpoznanie choroby podstawowej nie jest trudne (zazwyczaj udar mózgu charakteryzuje się specyficznymi objawami, jak też jest uwidaczniany w diagnostyce neuroobrazowej).
Istnieje wiele czynników ryzyka wspólnych dla otępienia i chorób naczyniowych. Wykazano, że redukcja takich modyfikowalnych czynników jak palenie tytoniu, nieodpowiednia dieta lub niedostateczna aktywność fizyczna mogło doprowadzić w ciągu 20 lat do zmniejszenia występowania nowych przypadków otępienia o 3-20%[23].
Choroby prowadzące do otępienia
- choroby neurodegeneracyjne:
- choroba Alzheimera
- choroba Parkinsona
- choroba Picka
- pląsawica Huntingtona
- neuroborelioza
- choroby zakaźne:
- zespół przedotępienny:
- hiponatremia[24]
Profilaktyka
W 2015 roku amerykańska, pozarządowa organizacja non-profit, Instytut Medycyny, opublikował pracę zbiorczą, dotyczącą starzenia się umysłu człowieka[25]. Wśród poruszanych zagadnień znalazł się też problem profilaktyki demencji oraz przegląd badań dotyczących interwencji, których celem jest redukcja objawów lub zmniejszenie ryzyka wystąpienia demencji u osób starszych. Jak sugerują badania obrazowe mózgu, jego struktura wciąż zmienia się nawet u osób, które ukończyły 50. rok życia[26]. Podobnie badania funkcji kognitywnych sugerują, że mózg zachowuje zdolność do rozwijania inteligencji skrystalizowanej u osób w podeszłym wieku[27]. Niektóre zmiany degeneracyjne mózgu, np. typowe dla choroby Alzheimera, obserwuje się także u osób, które nie wykazują oznak choroby, co sugeruje, że specyficzne formy interwencji mogą zmniejszyć lub zapobiec starczemu otępieniu[28]. W swojej publikacji Instytut Medycyny wymienia kilka sposobów, zalecanych dla każdej grupy wiekowej, których skuteczność w profilaktyce demencji potwierdzają badania kliniczne[25][29]:
- Aktywność fizyczna.
- Sprawowanie kontroli nad czynnikami ryzyka chorób serca (nadciśnienie, cukrzyca, palenie tytoniu).
- Dyskusja z lekarzem rodzinnym na temat potencjalnych leków.
- Zaangażowanie się w inne aktywności, które prawdopodobnie poprawiają zdrowie kognitywne:
- socjalne i intelektualne zaangażowanie, np. w dodatkową edukację;
- wysypianie się i stosowanie leków na zaburzenia snu, gdy jest taka potrzeba;
- w przypadku hospitalizacji i ryzyka delirium, przedsięwzięcie kroków zapobiegawczych;
- zdrowie kognitywne może poprawiać np. muzykoterapia[30];
- nie potwierdzono skuteczności stosowania terapii tańcem[31].
Leki przeciw otępieniu starczemu
- N 06 DA – Inhibitory acetylocholinoesterazy[32]
- N 06 DA 01 – Takryna
- N 06 DA 02 – Donepezil
- N 06 DA 03 – Rywastygmina
- N 06 DA 04 – Galantamina
- N 06 DA 04 – Ipidakryna
- N 06 DA 52 – Donepezil
- N 06 DX – Inne[33]
- N 06 DX 01 – Memantyna
- N 06 DX 02 – liść miłorzębu japońskiego
Klasyfikacja ICD10
| kod ICD10 | nazwa choroby |
|---|---|
| ICD-10: F00 | Otępienie w chorobie Alzheimera |
| ICD-10: F00.0 | Otępienie w chorobie Alzheimera z wczesnym początkiem |
| ICD-10: F00.1 | Otępienie w chorobie Alzheimera z późnym początkiem |
| ICD-10: F00.2 | Otępienie atypowe lub mieszane w chorobie Alzheimera |
| ICD-10: F00.9 | Otępienie w chorobie Alzheimera, nieokreślone |
| ICD-10: F01 | Otępienie naczyniowe |
| ICD-10: F01.0 | Otępienie naczyniowe z ostrym początkiem |
| ICD-10: F01.1 | Otępienie wielozawałowe |
| ICD-10: F01.2 | Otępienie naczyniowe podkorowe |
| ICD-10: F01.3 | Otępienie naczyniowe mieszane korowe i podkorowe |
| ICD-10: F01.8 | Inne rodzaje otępienia naczyniowego |
| ICD-10: F01.9 | Otępienie naczyniowe, nieokreślone |
| ICD-10: F02 | Otępienie w innych chorobach sklasyfikowanych gdzie indziej |
| ICD-10: F02.0 | Otępienie w chorobie Picka |
| ICD-10: F02.1 | Otępienie w chorobie Creutzfeldta-Jakoba |
| ICD-10: F02.2 | Otępienie w chorobie Huntingtona |
| ICD-10: F02.3 | Otępienie w chorobie Parkinsona |
| ICD-10: F02.4 | Otępienie w chorobie wywołanej przez ludzki wirus upośledzenia odporności (HIV) |
| ICD-10: F02.8 | Otępienie w innych chorobach, klasyfikowanych gdzie indziej |
Przypisy
- ↑ a b c d e f g h i j k l "Dementia Fact sheet N°362". who.int. kwiecień 2012. Archiwum z 18 Marca 2015
- ↑ a b c d e Alistair Burns, Steve Iliffe, Dementia, „BMJ (Clinical research ed.)”, 338, 2009, b75, DOI: 10.1136/bmj.b75, ISSN 1756-1833, PMID: 19196746 [dostęp 2020-05-03].
- ↑ "Dementia". www.who.int. 19 września 2019
- ↑ Paul R Solomon, Memory loss : a practical guide for clinicians, [Edinburgh?]: Elsevier Saunders, 2011, ISBN 978-1-4377-3779-0, OCLC 793520231 [dostęp 2020-05-03].
- ↑ "Dementia overview" (PDF). pathways.nice.org.uk. Z oryginalnego archiwum (PDF) datowanego na 22 sierpnia 2014.
- ↑ Gauthier Serge, Clinical diagnosis and management of Alzheimer's disease, wyd. 3rd ed, Abingdon, Oxon: Informa Healthcare, 2006, ISBN 978-0-203-93171-4, OCLC 183405496 [dostęp 2020-05-03].
- ↑ a b Clement T. Loy i inni, Genetics of dementia, „The Lancet”, 383 (9919), 2014, s. 828–840, DOI: 10.1016/S0140-6736(13)60630-3, ISSN 1474-547X, PMID: 23927914 [dostęp 2020-05-03].
- ↑ a b American Psychiatric Association., American Psychiatric Association. DSM-5 Task Force., Diagnostic and statistical manual of mental disorders : DSM-5., wyd. 5th ed, Arlington, VA: American Psychiatric Association, 2013, ISBN 978-0-89042-554-1, OCLC 830807378 [dostęp 2020-05-03].
- ↑ a b Harish Kavirajan, Lon S. Schneider, Efficacy and adverse effects of cholinesterase inhibitors and memantine in vascular dementia: a meta-analysis of randomised controlled trials, „The Lancet. Neurology”, 6 (9), 2007, s. 782–792, DOI: 10.1016/S1474-4422(07)70195-3, ISSN 1474-4422, PMID: 17689146 [dostęp 2020-05-03].
- ↑ J. Birks, Cholinesterase inhibitors for Alzheimer's disease, „The Cochrane Database of Systematic Reviews” (1), 2006, CD005593, DOI: 10.1002/14651858.CD005593, ISSN 1469-493X, PMID: 16437532 [dostęp 2020-05-03].
- ↑ Michal Rolinski i inni, Cholinesterase inhibitors for dementia with Lewy bodies, Parkinson's disease dementia and cognitive impairment in Parkinson's disease, „The Cochrane Database of Systematic Reviews” (3), 2012, CD006504, DOI: 10.1002/14651858.CD006504.pub2, ISSN 1469-493X, PMID: 22419314 [dostęp 2020-05-03].
- ↑ Drugs for Alzheimer's disease: best avoided. No therapeutic advantage, „Prescrire International”, 21 (128), 2012, s. 150, ISSN 1167-7422, PMID: 22822592 [dostęp 2020-05-03].
- ↑ Dorothy Forbes i inni, Exercise programs for people with dementia, „The Cochrane Database of Systematic Reviews” (4), 2015, CD006489, DOI: 10.1002/14651858.CD006489.pub4, ISSN 1469-493X, PMID: 25874613 [dostęp 2020-05-03].
- ↑ National Institute for Health and Clinical Excellence. "Low-dose antipsychotics in people with dementia". nice.org.uk.
- ↑ "Information for Healthcare Professionals: Conventional Antipsychotics". fda.gov. 2008-06-16.
- ↑ GBD 2015 Disease and Injury Incidence and Prevalence Collaborators, Global, regional, and national incidence, prevalence, and years lived with disability for 310 diseases and injuries, 1990-2015: a systematic analysis for the Global Burden of Disease Study 2015, „The Lancet”, 388 (10053), 2016, s. 1545–1602, DOI: 10.1016/S0140-6736(16)31678-6, ISSN 1474-547X, PMID: 27733282, PMCID: PMC5055577 [dostęp 2020-05-03].
- ↑ a b Eric B. Larson, Kristine Yaffe, Kenneth M. Langa, New insights into the dementia epidemic, „The New England Journal of Medicine”, 369 (24), 2013, s. 2275–2277, DOI: 10.1056/NEJMp1311405, ISSN 1533-4406, PMID: 24283198, PMCID: PMC4130738 [dostęp 2020-05-03].
- ↑ Darcy Ann Umphred, Umphred's neurological rehabilitation, wyd. 6th ed, St. Louis, Mo.: Elsevier/Mosby, 2013, ISBN 978-0-323-07586-2, OCLC 793814201 [dostęp 2020-05-03].
- ↑ GBD 2013 Mortality and Causes of Death Collaborators, Global, regional, and national age-sex specific all-cause and cause-specific mortality for 240 causes of death, 1990-2013: a systematic analysis for the Global Burden of Disease Study 2013, „The Lancet”, 385 (9963), 2015, s. 117–171, DOI: 10.1016/S0140-6736(14)61682-2, ISSN 1474-547X, PMID: 25530442, PMCID: PMC4340604 [dostęp 2020-05-03].
- ↑ Morrison James, Flegel Kathryn, Wywiad diagnostyczny z dziećmi i młodzieżą. Rozpoznanie zgodne z DSM-5, 2018.
- ↑ a b Dementia - a public health priority. Genewa: World Health Organization, 2012. ISBN 978-92-4-156445-8.
- ↑ Mark Mapstone, Amrita K Cheema, Massimo S Fiandaca, et al.. Plasma phospholipids identify antecedent memory impairment in older adults. „Nature Medicine”, 9 marca 2014. DOI: 10.1038/nm.3466.
- ↑ Paul Lincoln, Kevin Fenton, Charles Alessi i in.. The Blackfriars Consensus on brain health and dementia. „The Lancet”. 383 (9931), 24 May 2014. DOI: 10.1016/S0140-6736(14)60758-3.
- ↑ Mu-Chi Chung i inni, Hyponatremia and increased risk of dementia: A population-based retrospective cohort study, „PLOS One”, DOI: 10.1371/journal.pone.0178977, PMID: 28591195.
- ↑ a b Committee on the Public Health Dimensions of Cognitive Aging, Board on Health Sciences Policy, Institute of Medicine: Cognitive Aging:: Progress in Understanding and Opportunities for Action. National Academies Press, 2015-07-21. ISBN 978-0-309-36865-0. [dostęp 2015-09-21]. (ang.).
- ↑ Gene D. Cohen: The Mature Mind: The Positive Power of the Aging Brain. Basic Books, 2008-07-31. ISBN 0-7867-2199-5. [dostęp 2015-09-21]. (ang.).
- ↑ Jing-Jen Wang, Alan S. Kaufman. Changes in Fluid and Crystallized Intelligence Across the 20- to 90-Year Age Range on the K-Bit. „Journal of Psychoeducational Assessment”. 11 (1), s. 29-37, 1993-03-01. DOI: 10.1177/073428299301100104. ISSN 0734-2829. [dostęp 2015-09-21]. (ang.).
- ↑ Peter T. Nelson, Irina Alafuzoff, Eileen H. Bigio, Constantin Bouras i inni. Correlation of Alzheimer Disease Neuropathologic Changes With Cognitive Status. „Journal of Neuropathology & Experimental Neurology”. 71 (5), 2012-01-01. DOI: 10.1097/nen.0b013e31825018f7. [dostęp 2015-09-21].
- ↑ Vanesa Bellou i inni, Systematic evaluation of the associations between environmental risk factors and dementia: An umbrella review of systematic reviews and meta-analyses, „Alzheimer's & Dementia”, 13 (4), s. 406-418, DOI: 10.1016/j.jalz.2016.07.152, PMID: 27599208.
- ↑ Han JW, Lee H, Hong JW et al.. Multimodal Cognitive Enhancement Therapy for Patients with Mild Cognitive Impairment and Mild Dementia: A Multi- Center, Randomized, Controlled, Double-Blind, Crossover Trial. „Journal of Alzheimer's Disease”, 2016. DOI: 10.3233/JAD-160619. PMID: 27802233. (ang.).
- ↑ Vicky Karkou, Bonnie Meekums, Dance movement therapy for dementia, „Cochrane Database of Systematic Reviews”, 2, 2017, DOI: 10.1002/14651858.CD011022.pub2, PMID: 28155990, PMCID: PMC6464250 [dostęp 2017-02-07] (ang.).
- ↑ N06DA Anticholinesterases. WHO Collaborating Centre for Drug Statistics. [dostęp 2014-11-12]. (ang.).
- ↑ N06DX Other anti-dementia drugs. WHO Collaborating Centre for Drug Statistics. [dostęp 2014-11-12].
Bibliografia
- ICD 10.Zaburzenia psychiczne u osób dorosłych. Opisy przypadków klinicznych.. Gdańsk: American Psychiatric Press – Medical Press, 1999, s. 11. ISBN 83-87909-55-6.
