Xanthelasma
| Klassifikation nach ICD-10 | |
|---|---|
| H02.6 | Xanthelasma palpebrarum |
| ICD-10 online (WHO-Version 2019) | |

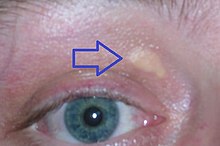
Bei Xanthelasmen (aus griechisch ξανθός (xanthos) = gelb und τὸ ἔλασμα (elasma) = die Platte) handelt es sich um gelbe oder rote, scharf begrenzte Einlagerungen von Fett oder fettartigen Substanzen (Cholesterin) in der Haut. Häufig findet man die meist auf beiden Gesichtshälften auftretenden Xanthelasmen oberhalb der Augen an der nasalen Seite der Augenlider (Xanthelasma palpebrarum).
Ursachen
Xanthelasmen können Ausdruck einer Fettstoffwechselstörung (zum Beispiel Hypercholesterinämie) oder einer primär biliären Cholangitis (PBC) oder der seltenen Erdheim-Chester-Erkrankung sein, kommen jedoch auch bei Gesunden vor. Gelegentlich kommt es nach medikamentöser Senkung von erhöhten Blutfettwerten auch zu einer begleitenden Rückbildung der Xanthelasmen. Hauptrisikogruppen sind ältere Männer mit Fettstoffwechselstörungen sowie Frauen jenseits der Menopause. Bei Jugendlichen treten Xanthelasmen selten auf.
Formen
- flaches Xanthelasma (Xanthelasma planum)
- erhabenes Xanthelasma (Xanthelasma tuberosum)
Behandlung
Xanthelasmen bilden sich normalerweise nicht zurück und lassen sich nicht medikamentös behandeln. Eine Therapiemöglichkeit ist die äußerliche Anwendung stark ätzender Substanzen wie Trichloressigsäure.[1] Auch eine chirurgische Entfernung wird vorgenommen; es besteht aber das Risiko von Narbenbildung. Die Laserchirurgie ist das meistangewandte Verfahren zur Entfernung von Xanthelasmen. Der Laser trägt hierbei betroffene Hautstellen oberflächlich ab. Da alle Behandlungsmethoden nur auf die Entfernung der betroffenen Hautpartien abzielen, aber nicht die (weitgehend unbekannten) Ursachen angehen, besteht eine hohe Rückfallwahrscheinlichkeit. Sie beträgt laut einer Studie von 1979 bei chirurgischer Behandlung 40 %; kam es bereits zu einem Rückfall und dieser wurde wieder chirurgisch entfernt, beträgt die Rückfallwahrscheinlichkeit sogar 60 %. Das heißt, bei 24 % der behandelten Patienten kehren die Xanthelasmen auch nach zweimaliger Entfernung zurück. Allerdings vergehen bis zur Wiederkehr in der Regel mehrere Jahre.
Da Xanthelasmen weder ansteckend sind noch das körperliche Befinden der Betroffenen beeinträchtigen, übernehmen gesetzliche Krankenkassen die Kosten für deren Entfernung nicht. Die Betroffenen fühlen sich häufig stigmatisiert, da ein ausgeprägtes Krankheitsbild den optischen Eindruck „vernarbter“ Augen vermittelt. Studiendaten sprechen dafür, dass diese Lipidablagerungen unabhängig von den Blutfettwerten als Indikatoren für ein erhöhtes kardiovaskuläres Risiko anzusehen sind.[2][3][4]
Einzelnachweise
- ↑ T. R. Nahas, J. C. Marques, A. Nicoletti, M. Cunha, M. C. Nishiwaki-Dantas, J. V. Filho: Treatment of eyelid xanthelasma with 70 % trichloroacetic acid. In: Ophthal Plast Reconstr Surg. Band 25, Nr. 4, Jul-Aug 2009, S. 280–283.
- ↑ Xanthelasmen zeigen Herz-Kreislauf-Risiko an. In: Deutsches Ärzteblatt. 16. September 2011.
- ↑ M. Christoffersen, R. Frikke-Schmidt, P. Schnohr, G. B. Jensen, B. G. Nordestgaard, A. Tybjærg-Hansen: Xanthelasmata, arcus corneae, and ischaemic vascular disease and death in general population: prospective cohort study. In: BMJ (Clinical research ed.). Band 343, 2011, S. d5497. PMID 21920887, PMC 3174271 (freier Volltext).
- ↑ Sue Hughes: Xanthelasmata predictive of cardiovascular events. 19. September 2011, abgerufen am 4. Oktober 2016.
