Depression
| Klassifikation nach ICD-10 | |
|---|---|
| F06.3 | Organische affektive Störungen |
| F20.4 | Postschizophrene Depression |
| F25.– | Schizoaffektive Störungen |
| F31.3–6, 9 | Bipolare affektive Störung |
| F32.– | Depressive Episode |
| F33.– | Rezidivierende depressive Störung |
| F34.- | Anhaltende affektive Störungen |
| F41.2 | Angst und depressive Störung, gemischt |
| F53.0 | Leichte psychische und Verhaltensstörungen im Wochenbett, anderenorts nicht klassifiziert |
| F92.0 | Störung des Sozialverhaltens mit depressiver Störung |
| X60-X84 | Vorsätzliche Selbstbeschädigung |
| ICD-10 online (WHO-Version 2019) | |
Die Depression (lateinisch depressio von lateinisch deprimere ‚niederdrücken‘) ist eine psychische Störung. Als Erkrankung wird sie den affektiven Störungen zugeordnet. Typische Symptome einer Depression sind gedrückte Stimmung, häufiges Grübeln, das Gefühl von Hoffnungslosigkeit und ein verminderter Antrieb. Häufig verloren gehen Freude und Lustempfinden, Selbstwertgefühl, und das Interesse am Leben insgesamt. Leistungsfähigkeit und Lebensqualität sind dadurch beeinträchtigt. Die Krankheitsursachen sind bislang wenig verstanden, vor allem der biologische Pathomechanismus (ursächlich wirkende Kausalkette von Körpervorgängen). Psychotherapie und Antidepressiva gehören zum standardmäßigen medizinischen Behandlungsangebot.
Die klinische Depression unterscheidet sich von Trauer oder einer vorübergehend niedergeschlagenen, deprimierten Stimmungslage (Dysphorie) durch eine unverhältnismäßig lange Dauer und Schwere. Als ernste, oft folgenreiche Erkrankung entzieht sie sich der Beeinflussung durch Willenskraft oder Selbstdisziplin des Betroffenen. Die Depression stellt eine wesentliche Ursache für Arbeitsunfähigkeit oder Frühverrentung dar und ist der Auslöser für rund die Hälfte der jährlichen Selbsttötungen in Deutschland.
Verbreitung

In einer internationalen Vergleichsstudie von 2011 wurde die Häufigkeit von Depressionen in Ländern mit hohem Einkommen verglichen mit der in Ländern mit mittlerem und niedrigem Einkommen. Die Lebenszeitprävalenz betrug in der ersten Gruppe (zehn Länder) 14,9 % und in der zweiten Gruppe (acht Länder) 11,1 %. Das Verhältnis von Frauen zu Männern war ungefähr 2:1.[1]
Eine Metaanalyse von 26 Studien mit Daten von 60.000 Kindern der Jahrgänge 1965–1996 ergab für die Altersgruppe unter 13 eine Prävalenz von 2,8 % und für die Altersgruppe 13–18 eine von 5,6 % (Mädchen 5,9 %, Jungen 4,6 %).[2]
Die Krankheitslast durch Depressionen, etwa in Form von Arbeitsunfähigkeiten, stationären Behandlungen und Frühverrentungen, ist in Deutschland in den letzten Jahren stark angestiegen.[3][4][5] Es wird angenommen, dass sich die tatsächliche Krankheitshäufigkeit deutlich weniger gravierend verändert hat und das vermehrte Auftreten durch eine bessere Erkennung und weniger Stigmatisierung von Menschen mit psychischen Störungen herrührt.[6] Auch die mit der Zeit niedrigschwelliger gewordenen Diagnose-Kriterien für eine psychische Störung werden als Teilursache kritisch diskutiert.[7] Ergebnisse von Langzeitstudien auf der anderen Seite sprechen jedoch eher für einen echten Anstieg, der mit verschiedenen gesellschaftlichen Einflussfaktoren in Zusammenhang gebracht wird.[8][9][10]
Auch in Deutschland scheinen nach Krankenkassendaten jüngere Generationen gefährdeter zu sein, im Laufe ihres Lebens an einer psychischen Störung zu leiden.[11] Die durchschnittliche Arbeitsunfähigkeitsdauer der versicherten Erkrankten belief sich im Jahr 2014 laut Angaben der Techniker Krankenkasse auf 64 Tage (im Vergleich: bei allen Diagnosen durchschnittlich 13 Tage). Von den zehn Gruppen mit den höchsten Erkrankungsraten gehören sieben dem Berufsbereich Gesundheit, Soziales, Lehre und Erziehung an. Mit Abstand führen Mitarbeiter in Callcentern die Liste an; gefolgt von Alten- und Krankenpflegern, Erziehern und Kinderbetreuern, Mitarbeitern der öffentlichen Verwaltung und Beschäftigten im Bewachungsgewerbe. Vergleichsweise wenig anfällig sind Hochschullehrer, Software-Entwickler und Ärzte. Frauen sind fast doppelt so oft betroffen wie Männer. Von 2000 bis 2013 hat sich die Zahl der verordneten Tagesdosen von Antidepressiva fast verdreifacht. In regionaler Hinsicht führen Hamburg (1,4 Arbeitsunfähigkeitstage pro versichertem Arbeitnehmer), Schleswig-Holstein und Berlin (je 1,3 Tage) die Liste an. In Hamburg sind 9,2 Prozent der gesamten Arbeitsunfähigkeitstage durch Depression bedingt. In Süd- und Ostdeutschland sind die Raten im Durchschnitt geringer.[12] Bei Studierenden, die bisher als relativ gesunde Gruppe galten, sind inzwischen nach Angaben der Barmer GEK 17 Prozent (etwa 470.000 Menschen), vor allem ältere, von einer psychiatrischen Diagnose betroffen.[13]
Anzeichen
Symptome
Im Jahre 2011 wurde von mehreren Fachgesellschaften wie der Deutschen Gesellschaft für Psychiatrie und Psychotherapie, Psychosomatik und Nervenheilkunde (DGPPN) eine Versorgungsleitlinie zum Thema Depression erarbeitet. Sie empfiehlt, zur Diagnose nach ICD-10 zwischen drei Haupt- und sieben Zusatzsymptomen zu unterscheiden.[14]
Diagnostische Symptome
Die Hauptsymptome sind:[14]
- gedrückte, depressive Stimmung: Die Depression ist charakterisiert durch Stimmungseinengung oder bei einer schweren Depression (englisch major unipolar depression) das „Gefühl der Gefühllosigkeit“ bzw. das Gefühl anhaltender innerer Leere.
- Interessensverlust und Freudlosigkeit: Verlust der Fähigkeit zu Freude oder Trauer; Verlust der affektiven Resonanz, das heißt, die Stimmung des Patienten ist durch Zuspruch nicht aufzuhellen.
- Antriebsmangel und erhöhte Ermüdbarkeit: Ein weiteres typisches Symptom ist die Antriebshemmung. Bei einer schweren depressiven Episode können Betroffene in ihrem Antrieb so stark gehemmt sein, dass sie auch einfachste Tätigkeiten wie Körperpflege, Einkaufen oder Abwaschen nicht mehr verrichten können.[15]
Die Zusatzsymptome sind:[14]
- verminderte Konzentration und Aufmerksamkeit
- vermindertes Selbstwertgefühl und Selbstvertrauen (Insuffizienzgefühl)
- Schuldgefühle und Gefühle von Minderwertigkeit
- Negative und pessimistische Zukunftsperspektiven
- Suizidgedanken oder -handlungen: Schwer Betroffene empfinden oft eine völlige Sinnlosigkeit ihres Lebens. Häufig führt dieser qualvolle Zustand zu latenter oder akuter Suizidalität.[16]
- Schlafstörungen
- verminderter Appetit
Mögliche weitere Symptome
Ferner kann zusätzlich ein somatisches Syndrom vorliegen, wenn mindestens vier der folgenden Symptome eindeutig feststellbar sind:[14]
- mangelnde Fähigkeit, emotional auf die Umwelt zu reagieren
- Interessen- oder Freudeverlust an normalerweise angenehmen Aktivitäten
- frühmorgendliches Erwachen: Der Schlaf ist gestört in Form von vorzeitigem Erwachen, mindestens zwei Stunden vor der gewohnten Zeit. Diese Schlafstörungen sind Ausdruck eines gestörten 24-Stunden-Rhythmus. Die Störung des chronobiologischen Rhythmus ist ebenfalls ein charakteristisches Symptom.
- Morgentief: Häufig geht es dem Kranken vormittags besonders schlecht. Bei einer seltenen Krankheitsvariante verhält es sich umgekehrt: Es tritt ein sogenanntes „Abendtief“ auf, das heißt, die Symptome verstärken sich gegen Abend und das Einschlafen ist erschwert oder erst gegen Morgen möglich.
- psychomotorische Hemmung oder Agitiertheit: Die Hemmung von Bewegung und Initiative geht häufig mit innerer Unruhe einher, die körperlich als ein Leidgefühl wahrgenommen wird und sehr quälend sein kann (stumme Exzitation, lautlose Panik).[15]
- deutliche Appetitlosigkeit
- Gewichtsabnahme
- auch kann sich das sexuelle Interesse vermindern oder erlöschen (Libidoverlust).
Depressive Erkrankungen gehen gelegentlich mit körperlichen Symptomen einher, sogenannten Vitalstörungen, und Schmerzen in ganz unterschiedlichen Körperregionen, am typischsten mit einem quälenden Druckgefühl auf der Brust. Während einer depressiven Episode ist die Infektionsanfälligkeit erhöht. Beobachtet wird auch sozialer Rückzug, das Denken ist verlangsamt (Denkhemmung), sinnloses Gedankenkreisen (Grübelzwang), Störungen des Zeitempfindens. Häufig bestehen Reizbarkeit und Ängstlichkeit. Hinzukommen kann eine Überempfindlichkeit gegenüber Geräuschen.[17]
Wie eine Übersichtsarbeit von 2019 hervorhebt, können zu den Beeinträchtigungen bei Depressionen zusätzlich zu affektiven Merkmalen auch kognitive Merkmale betroffen sein wie Kontrollvorgänge (Exekutivfunktionen), Lernen, Gedächtnis, Verarbeitungsgeschwindigkeit und Aufmerksamkeit. Der Fokus bei der Auseinandersetzung mit Depressionen liege jedoch in der Regel auf affektiven Merkmalen, obwohl insbesondere Aufmerksamkeitsstörungen sich sehr negativ auf das Funktionieren im Alltag auswirke. Im Gegensatz zu anderen Symptomen der Depression verbessere sich die Aufmerksamkeit bei den meisten Patienten durch aktuelle Behandlungsformen, insbesondere SSRIs, nicht. Medikamente, die hingegen auf Katecholamine abzielen (z. B. Dopamin, Noradrenalin), können einer verbesserten Aufmerksamkeitsspanne zugutekommen.[18]
Schweregrad
Der Schweregrad wird nach ICD-10 gemäß der Anzahl der Symptome eingeteilt:[14]
- leichte Depression: zwei Hauptsymptome und zwei Zusatzsymptome
- mittelschwere Depression: zwei Hauptsymptome und drei bis vier Zusatzsymptome
- schwere Depression: drei Hauptsymptome und vier oder mehr Zusatzsymptome
Geschlechtsunterschiede
Die Symptomatik einer Depression kann sich je nach Geschlecht auf unterschiedliche Weise ausprägen. Bei den Kernsymptomen sind die Unterschiede gering. Während bei Frauen eher Phänomene wie Mutlosigkeit und Grübeln verstärkt zu beobachten sind, gibt es bei Männern deutliche Hinweise darauf, dass eine Depression sich auch in einer Tendenz zu aggressivem Verhalten niederschlagen kann. In einer Studie von 2014 wurden die unterschiedlichen Ausprägungen bei Frauen und Männern mit Unterschieden bei den biologischen Systemen der Stressreaktion in Verbindung gebracht.[19]
Bei Kindern und Jugendlichen
Das Erkennen von Depressionssymptomen bei Vorschulkindern ist inzwischen relativ gut erforscht, erfordert jedoch die Beachtung einiger Besonderheiten. Entsprechendes gilt für Schulkinder und Jugendliche.[20] Bei Kindern liegt die Prävalenz von Depression etwa bei drei Prozent, bei Jugendlichen bei etwa achtzehn Prozent.[21] Die Symptome sind bei Kindern und Jugendlichen oft nur schwer zu erkennen, da sie von alterstypischen Verhaltensweisen überlagert werden. Dies erschwert die Diagnostik.
Für Kinder und Jugendliche gelten die gleichen Diagnoseschlüssel wie für Erwachsene. Allerdings können bei Kindern eine ausgesprochene Verleugnungstendenz und große Schamgefühle vorliegen. In einem solchen Fall kann Verhaltensbeobachtung und die Befragung der Eltern hilfreich sein. Auch die familiäre Belastung in Hinblick auf depressive Störungen sowie anderen Störungen sollte in den Blick genommen werden. Im Zusammenhang mit Depression wird oft eine Anamnese des Familiensystems nach Beziehungs- und Bindungsstörungen sowie frühkindlichen Deprivationen oder auch seelischen, körperlichen und sexuellen Misshandlungen erstellt.[22]
Zu den weiteren diagnostischen Schritten kann auch eine Befragung der Schule oder des Kindergartens hinsichtlich der Befindlichkeit des Kindes oder Jugendlichen zählen. Häufig wird auch eine orientierende Intelligenzdiagnostik durchgeführt, welche eine eventuelle Über- oder Unterforderung aufdecken soll. Spezifische Testverfahren für Depression im Kindes- und Jugendalter sind das Depressions-Inventar für Kinder und Jugendliche (DIKJ) und der Depressions-Test für Kinder (DTK).
Diagnose
| Klassifikation nach ICD-10 | |
|---|---|
| F32.0 | Leichte depressive Episode (Der Patient fühlt sich krank und sucht ärztliche Hilfe, kann aber trotz Leistungseinbußen seinen beruflichen und privaten Pflichten noch gerecht werden, sofern es sich um Routine handelt.) |
| F32.1 | Mittelgradige depressive Episode (Berufliche oder häusliche Anforderungen können nicht mehr oder – bei Tagesschwankungen – nur noch zeitweilig bewältigt werden). |
| F32.2 | Schwere depressive Episode ohne psychotische Symptome (Der Patient bedarf ständiger Betreuung. Eine Klinik-Behandlung wird notwendig, wenn das nicht gewährleistet ist). |
| F32.3 | Schwere depressive Episode mit psychotischen Symptomen (Wie F.32.2, verbunden mit Wahngedanken, z. B. absurden Schuldgefühlen, Krankheitsbefürchtungen, Verarmungswahn u. a.). |
| F32.8 | Sonstige depressive Episoden |
| F32.9 | Depressive Episode, nicht näher bezeichnet |
| ICD-10 online (WHO-Version 2019) | |
Da die Depression eine sehr häufige Störung ist, sollte sie bereits vom Hausarzt erkannt werden, was aber nur in etwa der Hälfte aller Fälle gelingt. Manchmal wird die Diagnose erst von einem Psychiater, von einem Arzt für psychosomatische Medizin und Psychotherapie oder von einem psychologischen Psychotherapeuten gestellt. Wegen der besonderen Schwierigkeiten der Diagnostik und Behandlung von Depressionen im Kindesalter sollten Kinder und Jugendliche mit einem Verdacht auf eine Depression grundsätzlich von einem Facharzt für Kinder- und Jugendpsychiatrie und -psychotherapie oder von einem Kinder- und Jugendlichenpsychotherapeuten untersucht werden.
Verbreitete Verfahren zur Einschätzung des Schweregrades einer depressiven Episode sind die Hamilton-Depressionsskala (HAMD), ein Fremdbeurteilungsverfahren, das Beck-Depressions-Inventar (BDI), ein Selbstbeurteilungsverfahren, und das Inventar depressiver Symptome (IDS), welches in einer Fremd- und einer Selbstbeurteilungsversion vorliegt.
Mitunter wird eine Depression von einer anderen Erkrankung überdeckt und nicht erkannt.
In der ICD-10 fallen Depressionen unter den Schlüssel F32.–- und werden als „depressive Episode“ bezeichnet. Im Falle sich wiederholender Depressionen werden diese unter F33.– klassifiziert, bei Wechsel zwischen manischen und depressiven Phasen unter F31.–. Die ICD-10 benennt drei typische Symptome der Depression: depressive Stimmung, Verlust von Interesse und Freude sowie eine erhöhte Ermüdbarkeit. Entsprechend dem Verlauf unterscheidet man im gegenwärtig verwendeten Klassifikationssystem ICD-10 die depressive Episode und die wiederholte (rezidivierende) depressive Störung.
Fragebogen
Laut S3-Leitlinie für unipolare Depression werden als psychometrische Tests zur Diagnostik und Wirkungsprüfung folgende Fragebögen empfohlen:[23]
Fragebögen zur Selbstbeurteilung:
- PHQ-D mit dem Depressionsmodul PHQ-9;
- das Beck-Depressions-Inventar (BDI oder BDI-II);
- die Hospital Anxiety and Depression Scale (HADS);
- Geriatrische Depressionsskala (GDS);
- Fragebogen zur Depressionsdiagnostik nach DSM-IV (FDD-DSM-IV);
- Allgemeine Depressionsskala (CES-D)
Fragebögen zur Fremdbeurteilung:
- Hamilton-Depression-Rating-Skala (HDRS);
- Bech-Rafaelsen-Melancholie-Skala (BRMS);
- Montgomery–Åsberg Depression Rating Scale (MADRS);
- Inventar depressiver Symptome IDS-C, Quick Inventory of Depressive Symptomalogy – clinician rated (QIDS-C)
Differentialdiagnostik
Depressive Symptome treten auch im Rahmen anderer psychischer und körperlicher Erkrankungen auf, die von der Depression (ICD-10 F32.--) als eigenständige Erkrankung differentialdiagnostisch abzugrenzen sind:
- Dysthymie
- schizoaffektive Störung
- Bipolare Störung
- Borderline-Persönlichkeitsstörung
- Anpassungsstörung
- Myalgische Enzephalomyelitis/Chronisches Fatigue-Syndrom
- Abhängigkeitssyndrom durch psychotrope Substanzen
- Perniziöse Anämie, Vitamin-B12-Mangel
- Erkrankung der Schilddrüse
- sonstige Anämie[24][25]
- Fruktosemalabsorption[26]
Unterschiedliche Formen
Gegenwärtig ist das Diagnose-Schema nach ICD-10 in der medizinischen Praxis verbindlich. Die Schwere der Depression wird dort durch die Begriffe leichte, mittelgradige und schwere depressive Episode unterschieden, bei letzterer noch mit dem Zusatz mit oder ohne psychotische Symptome (siehe auch: Diagnose). Mit der Einführung der ICD-11 wird bereits ab der mittelgradigen Episode unterschieden, ob diese mit oder ohne psychotische Symptome auftritt.[27][28]
Nach dem ICD-10-Diagnose-Schema wird die chronische Depression nach Schwere und Dauer eingestuft in Dysthymie oder rezidivierende (wiederholte) Depression. Hier ist das DSM-5 genauer, da zu bestehenden chronischen depressiven Verstimmungen noch phasenweise zusätzliche Depressionen hinzukommen können. Innerhalb der DSM-5 wird dies dann „double depression“ genannt. Dort wurde jedoch auch der Ausschluss von Trauerreaktionen als Diagnosekriterium aufgehoben.[29]
Organische Depression (ICD-10 F06.3 – „Organische affektive Störungen“) nennt man ein depressives Syndrom, das durch eine körperliche Erkrankung hervorgerufen wird, beispielsweise durch Schilddrüsenfunktionsstörungen, Hypophysen- oder Nebennierenerkrankungen, Schlaganfall oder Frontalhirnsyndrom. Nicht zur organischen Depression zählten hingegen Depressionen im Gefolge von hormonellen Umstellungen, z. B. nach der Schwangerschaft oder in der Pubertät. „Eine depressive Episode muss … von einer organischen depressiven Störung unterschieden werden. Diese Diagnose ist (vorrangig) zu stellen, wenn die Störung des Affekts sehr wahrscheinlich als direkte körperliche Folge eines spezifischen Krankheitsfaktors (z. B. Multiple Sklerose, Schlaganfall, Hypothyreose) angesehen wird.“[30] Dies gibt dem weiterbehandelnden Arzt Hinweise, dass eine somatische Erkrankung als Ursache der Depression zugrunde liegt und bei der Diagnostik und Behandlung zu berücksichtigen ist (und nicht die Depression die Ursache funktioneller oder psychosomatischer Beschwerden ist).
Entlastungsdepression wird laut dem Dorsch eine depressive Episode genannt, die sich nach „seelischer Dauerbelastung“ einstellen kann, wie sie unter anderem Prüfungen, Hafterfahrungen oder Schwangerschaften darstellen. Sie geht insbesondere mit dem Gefühl der inneren Leere einher. Ein „erhöhtes Risiko“ liege für besonders motivierte Menschen vor, „die keine klare Trennung“ zwischen „Freizeit und Arbeit vornehmen und unzureichende Erholungspausen einlegen“.[31]
Historische Formen
Die Entwicklung der Klassifikationssysteme und die verschiedenen Erscheinungsformen der Depression haben zu Bezeichnungen geführt, die heute nicht mehr gebräuchlich sind und in den modernen Klassifikationssystemen nicht verwendet werden.
- Die reaktive Depression wurde als Reaktion auf ein aktuell belastendes Ereignis verstanden und wird heute als mögliches Symptom einer Anpassungsstörung (ICD-10: F43.2) diagnostiziert.
- Der Begriff endogene Depression umfasste ein depressives Syndrom ohne erkennbare äußere Ursache, das meist auf veränderte Stoffwechselvorgänge im Gehirn und genetische Veranlagungen zurückgeführt wurde (endogen bedeutet innen entstanden). Heute wird sie im klinischen Alltag als eine Form der Affektiven Störung betrachtet.
- Die neurotische Depression oder Erschöpfungsdepression wurde ursächlich auf länger andauernde belastende Erfahrungen in der Lebensgeschichte zurückgeführt.
- Als Sonderform der Depression wurde die anaklitische Depression (Anaklise = Abhängigkeit von einer anderen Person) bei Babys und Kindern angesehen, wenn diese allein gelassen oder vernachlässigt wurden. Die anaklitische Depression äußere sich durch Weinen, Jammern, anhaltendes Schreien und Anklammern und könne in psychischen Hospitalismus übergehen.
- Als larvierte Depression, auch maskierte oder somatisierte (≠ somatische) Depression genannt, wurde eine Depression bezeichnet, bei der körperliche Beschwerden das Krankheitsbild prägen. Die depressive Symptomatik bleibt unterschwellig. Beschwerdeschilderungen in Form von Rückenschmerzen, Kopfschmerzen, Beklemmungen in der Brustregion, Schwindelempfindungen und vieles mehr sind beschrieben. Die Häufigkeit der gestellten Diagnose „maskierte Depression“ betrug in der Hausarztpraxis bis zu 14 %.[32][33] Das Konzept, das in den 1970er bis 1990er Jahren große Verbreitung fand, wurde inzwischen aufgegeben, wird aber von einigen Ärzten, entgegen der Empfehlung, noch heute verwendet.[34]
- Die zur depressiven Symptomatik gehörende innere Unruhe führte zu Erscheinungsformen, die unter agitierter Depression subsumiert wurde. Dabei werde der Patient von einem rastlosen Bewegungsdrang, der ins Leere lief, getrieben, wobei zielgerichtete Tätigkeiten nicht möglich seien. Der Kranke gehe umher, könne nicht still sitzen und auch Arme und Hände nicht still halten, was häufig mit Händeringen und Nesteln einhergehe. Auch das Mitteilungsbedürfnis sei gesteigert und führe zu ständigem, einförmigen Jammern und Klagen. Die agitierte Depression wurde bei älteren Menschen vergleichsweise häufiger beobachtet als in jüngerem und mittlerem Alter.
- Etwa 15–40 % aller depressiven Störungen wurden als atypische Depressionen bezeichnet. „Atypisch“ bezog sich auf die Abgrenzung zur endogenen Depression und nicht auf die Häufigkeit dieses Erscheinungsbildes einer Depression. In einer deutschen Studie aus dem Jahr 2009 betrug der Anteil atypischer Depressionen 15,3 %. Bei Patienten mit atypischer Depression wurde im Vergleich zu den anderen depressiven Patienten ein höheres Risiko ausgemacht, auch an somatischen Angstsymptomen, somatischen Symptomen, Schuldgedanken, Libidostörungen, Depersonalisation und Misstrauen zu leiden.[35]
- Als Spät-/Involutionsdepression galt eine Depression, die erstmals nach dem 45. Lebensjahr auftrat und deren Prodromalphase deutlich länger war als bei den Depressionen mit früherem Beginn. Frauen seien von der Spätdepression häufiger betroffen (gewesen) als Männer. Sie grenze sich u. a. von früher auftretenden Depressionen durch ihre längere Phasendauer, mehr paranoide und hypochondrische Denkinhalte, eine relative Therapieresistenz sowie eine erhöhte Suizidgefahr ab.
- Hiervon unterschieden wurde die Altersdepression, die nach dem 60. Lebensjahr erstmals auftrete. Die Bezeichnung Altersdepression allerdings sei irreführend, da sich eine depressive Episode im Alter nicht von der in jungen Jahren unterscheide, jedoch bei Älteren häufiger Depressionen als bei Jüngeren auftreten.
Ursachen
Die Ursachen depressiver Störungen sind komplex und nur teilweise verstanden. Es existieren sowohl anlagebedingte als auch erworbene Anfälligkeiten (Prädispositionen) zur Ausbildung einer Depression. Erworbene Anfälligkeiten können durch biologische Faktoren und durch lebensgeschichtliche soziale oder psychische Belastungen ausgelöst werden.
Biologische Einflüsse
Genetik
Depressive Störungen treten familiär gehäuft auf. Das Risiko, selbst an einer Depression zu erkranken, ist bei Verwandten ersten Grades etwa 50 % höher als normal.[36] Bei eineiigen Zwillingen (gleiche genetische Ausstattung) lag das Risiko, ebenfalls zu erkranken, bei 50 %, bei zweieiigen Zwillingen nur bei 15-20 %.[36] Leidet die Mutter unter Depressionen ist das Risiko für das Kind, im Laufe seines Lebens ebenfalls an einer Depression zu erkranken, erhöht, wobei unklar bleibt, welchen Anteil hier die Gene oder die innerfamiliären Umweltfaktoren haben.[36] Ferner besteht zwischen genetischen Faktoren und Umweltfaktoren eine Gen-Umwelt-Interaktion. So können genetische Faktoren z. B. bedingen, dass ein bestimmter Mensch durch eine große Risikobereitschaft sich häufig in schwierige Lebenssituationen manövriert. Umgekehrt kann es von genetischen Faktoren abhängen, ob ein Mensch eine psychosoziale Belastung bewältigt oder depressiv erkrankt.[37] Auch wird vermutet, dass Genvarianten, die von Neandertalern abstammen, die Ausprägung einer Depression beeinflussen können. Der Anteil solcher Gene liegt bei den heute in Europa lebenden Menschen bei 2,5 bis 4 %.[38][39] Man geht davon aus, dass affektive Störungen auch durch nachträgliche (epigenetische) Veränderungen auf verschiedenen Genen (mit-)verursacht werden.[40] Bestimmte Genabweichungen, die für die Entstehung von Depression ausschlaggebend sind, konnten jedoch bislang trotz umfangreicher Suche nicht gefunden werden.[41]
Neurophysiologie
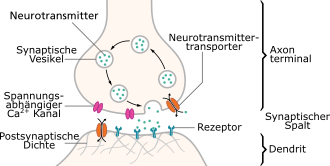
Nach der Einführung von Reserpin als Arzneimittel in den 1950er Jahren wurde die Beobachtung gemacht, dass einige Patienten depressive Symptome zeigten, nachdem sie damit behandelt worden waren. Dies wurde auf die Senkung von Neurotransmittern im Gehirn zurückgeführt.[42] Als gesichert gilt, dass die Signalübertragung insbesondere der monoaminergen Neurotransmitter Serotonin, Dopamin und Noradrenalin beteiligt ist. Auch weitere Signalsysteme sind involviert, und ihre gegenseitige Beeinflussung ist hochkomplex. Obwohl monaminerg beeinflussende Medikamente (Antidepressiva) depressive Symptome verändern können, bleibt unklar, inwieweit diese Transmittersysteme ursächlich an der Entstehung von Depressionen beteiligt sind.[43][44] So spricht auch etwa ein Drittel der Patienten nicht oder nur unzureichend auf Medikamente an, die monoaminerge Systeme beeinflussen.[45]
Jahreszeit
Die sogenannte Winterdepression (als Untergruppe aller saisonal auftretender Störungen, zusammengefasst englisch Seasonal Affective Disorders – SAD) wird als eine unzureichende Anpassung an Jahresrhythmen und an die jahreszeitlichen Veränderungen des Tagesrhythmus aufgefasst. Daran beteiligt sind mehrere Faktoren, unter anderem die jahreszeitlichen Schwankungen bei der Bildung von Vitamin D durch Sonnenlicht. Auch die antidepressive Wirksamkeit von Therapien, die cirkadiane Systeme beeinflussen, wie Lichttherapie, Schlafentzug oder Lithiumtherapie deutet auf Zusammenhänge hin. Ungeklärt ist, ob ein gestörtes circadianes System die Depression verursacht oder die Depression Ursache des geänderten circadianen Systems ist oder andere Kombinationen verantwortlich sind.[46][47][48]
Infektionen
Auch chronische Infektionen mit Krankheitserregern wie Streptokokken (früher auch das Virus der Bornaschen Krankheit) stehen in Verdacht, Depressionen auslösen zu können.[49] Die depressiven Syndrome bei schweren Infektionen oder anderen schweren Erkrankungen können nach heutigem Kenntnisstand durch Entzündungsprozesse und die dabei wirksamen Zytokine vermittelt und als sickness behaviour bezeichnet werden.[50]
Medikamente und Drogen
Depressive Syndrome können durch die Einnahme oder das Absetzen von Medikamenten oder psychotropen Substanzen verursacht werden. Die Unterscheidung zwischen einer substanzinduzierten Depression und einer von Medikamenteneinnahme unabhängigen Depression kann schwierig sein. Grundlage der Unterscheidung ist eine durch einen Psychiater erhobene ausführliche Krankengeschichte.[51]
Medikamente, die am häufigsten depressive Symptome verursachen können, sind Antikonvulsiva, Benzodiazepine (vor allem nach Entzug), Zytostatika, Glucocorticoide, Interferone, Antibiotika, Statine, Neuroleptika, Retinoide, Sexualhormone und Betablocker. Als Medikamente mit potentiell depressionsauslösender Wirkung wurden z. B. Diazepam, Cimetidin, Amphotericin B und Barbiturate identifiziert.[52]
Ein depressives Syndrom wird häufig auch als typische Entzugserscheinung nach Drogenkonsum beobachtet.[53] Auch beim Absetzen des Dopingmittels Anabolikum im Kraftsport kann es zu einem depressiven Syndrom kommen. Da es sich dabei um illegalen Substanzgebrauch handelt, ist die Bereitschaft von Sportlern oft gering, sich beim Absetzen einem Arzt anzuvertrauen.[54]
Hormonelle Empfängnisverhütung
Die Einnahme hormoneller Kontrazeptiva kann zu Stimmungsschwankungen führen und eine Veränderung der Stimmung ist ein häufiger Grund dafür, dass deren Einnahme beendet wird.[55] Formale depressive Symptome hingegen, werden zwar in den Packungsbeilagen hormoneller Kontrazeptiva als mögliche unerwünschte Nebenwirkung genannt, die Datenlage bezüglich eines kausalen Zusammenhangs zwischen der Einnahme von Kontrazeptiva und dem Auftreten depressiver Verstimmungen bleibt jedoch unklar. Frauen sollte laut der aktuellen Leitlinie der Deutschen Gesellschaft für Gynäkologie und Geburtshilfe (DGGG) geraten werden, sich im Falle von Stimmungsschwankungen oder depressiven Symptomen während einer hormonellen kontrazeptiven Behandlung mit ihrem Arzt in Verbindung zu setzen. Die Einnahme von hormonellen Kontrazeptiva führt nicht zu einer Verschlechterung bereits existierender Depressionen.[56]
Schwangerschaft
Nach einer groß angelegten britischen Studie sind etwa zehn Prozent aller Frauen von Depressionen während der Schwangerschaft betroffen. Nach einer anderen Studie sind es in der 32. Schwangerschaftswoche 13,5 Prozent. Die Symptome können extrem unterschiedlich sein. Hauptsymptom ist eine herabgesetzte Stimmung, wobei dies nicht Trauer im engeren Sinn sein muss, sondern von den betroffenen Patienten auch oft mit Begriffen wie „innere Leere“, „Verzweiflung“ und „Gleichgültigkeit“ beschrieben wird. Psychosomatische körperliche Beschwerden sind häufig. Es dominieren negative Zukunftsaussichten und das Gefühl der Hoffnungslosigkeit. Das Selbstwertgefühl ist niedrig. Die depressive Symptomatik in der Schwangerschaft wird oft von schwangerschaftstypischen „Themen“ beeinflusst. Dies können etwa Befürchtungen in Bezug auf die Mutterrolle oder die Gesundheit des Kindes sein.[57][58]
Wochenbett
Zum Stimmungstief der Mutter im Wochenbett nach einer Geburt („Baby-Blues“) werden verschiedene mögliche neuroendokrinologische Ursachen diskutiert.[59] Mit einer oft zitierten Häufigkeit von ungefähr 10 bis 15 Prozent ist diese sogenannte postnatale Depression weit verbreitet. Allerdings zeigte ein Vergleich von 143 Studien mit Daten aus 40 Staaten, dass die tatsächlichen Häufigkeiten im Bereich von 0 bis 60 % liegen, was mit großen sozioökonomischen Unterschieden in Verbindung gebracht wurde. So war die Häufigkeit in Singapur, Malta, Malaysia, Österreich und Dänemark sehr gering, dagegen in Brasilien, Guyana, Costa Rica, Italien, Chile, Südafrika, Taiwan und Südkorea sehr hoch.[60] Die Symptome können Niedergeschlagenheit, häufiges Weinen, Angstsymptome, Grübeln über die Zukunft, Antriebsminderung, Schlafstörungen, körperliche Symptome und lebensmüde Gedanken bis hin zur Suizidalität umfassen.
Psychologische Einflüsse
Erlernte Hilflosigkeit
Nach Seligmans Depressionsmodell werden Depressionen durch Gefühle der Hilflosigkeit bedingt, die auf unkontrollierbare, aversive Ereignisse folgen. Entscheidend für die erlebte Kontrollierbarkeit von Ereignissen sind die Ursachen, auf die die Person ein Ereignis zurückführt. Nach Seligman führt die Ursachenzuschreibung unangenehmer Ereignisse auf interne, globale und stabile Faktoren zu Gefühlen der Hilflosigkeit, die wiederum zu Depressionen führen. Mittels Seligmans Modell lässt sich die hohe Komorbidität zu Angststörungen erklären: Für alle Angststörungen ist es charakteristisch, dass die Personen ihre Angst nicht oder sehr schlecht kontrollieren können, was zu Hilflosigkeits- und im Verlauf der Störung auch zu Hoffnungslosigkeitserfahrungen führt. Diese wiederum sind, laut Seligman, ursächlich für die Entstehung von Depressionen.[61]
Kognitionen als Ursache
Im Zentrum von Aaron T. Becks kognitiver Theorie der Depression stehen kognitive Verzerrungen der Realität durch den Depressiven. Ursächlich dafür sind, laut Beck, negative kognitive Schemata oder Überzeugungen, die durch negative Lebenserfahrungen ausgelöst werden. Kognitive Schemata sind Muster, die sowohl Informationen beinhalten als auch zur Verarbeitung von Informationen benutzt werden und somit einen Einfluss auf Aufmerksamkeit, Enkodierung und Bewertung von Informationen haben. Durch Benutzung dysfunktionaler Schemata kommt es zu kognitiven Verzerrungen der Realität, die im Falle der depressiven Person zu pessimistischen Sichtweisen von sich selbst, der Welt und der Zukunft führen (negative Triade). Als typische kognitive Verzerrungen werden u. a. willkürliche Schlüsse, selektive Abstraktion, Übergeneralisierungen und Über- oder Untertreibungen angesehen. Die kognitiven Verzerrungen verstärken rückwirkend die Schemata, was zu einer Verfestigung der Schemata führt. Unklar ist jedoch, ob kognitive Fehlinterpretationen, bedingt durch die Schemata, die Ursache der Depression darstellen oder ob durch die Depression kognitive Fehlinterpretationen erst entstehen.[61] Für Depressionen bei Kindern und Jugendlichen wurden bisher kaum Hinweise dafür gefunden, dass kognitive Fehlinterpretationen die Ursache für Depression darstellen.[62]
Emotionale Intelligenz
Die Vertreter des Konzepts der emotionalen Intelligenz stehen Aaron T. Beck nahe, gehen aber über ihn hinaus. Daniel Goleman sieht bei depressiven Teenagern zwei folgenreiche emotionale Defizite: Erstens zeigen diese, wie auch Beck beschreibt, eine Tendenz, Wahrnehmungen negativ, also depressionsverstärkend, zu interpretieren. Zweitens fehlt ihnen aber auch ein solides Können in der Handhabung zwischenmenschlicher Beziehungen (Eltern, Peergroup, Sexualpartner). Kinder, die depressive Neigungen haben, ziehen sich bereits in sehr jungem Alter zurück, weichen Sozialkontakten aus und verpassen dadurch soziales Lernen, das sie später nur noch schwer nachholen können.[63] Goleman beruft sich u. a. auf eine Studie, die Psychologen der University of Oregon in den 1990er Jahren an einer High School in Oregon durchgeführt haben.[64]
Verstärkerverlust
Nach dem Depressionsmodell von Lewinsohn, das auf der operanten Konditionierung der behavioristischen Lerntheorie beruht, entstehen Depressionen aufgrund einer zu geringen Rate an unmittelbar mit dem Verhalten verbundener Verstärkung. Nach Lewinsohn hängt die Menge positiver Verstärkung von der Anzahl verstärkender Ereignisse, von der Menge verfügbarer Verstärker und von den Verhaltensmöglichkeiten einer Person ab, sich so zu verhalten, dass Verstärkung möglich ist.[61] Im weiteren Verlauf kann es zu einer Depressionsspirale kommen, wenn Betroffene sich aufgrund der Interesselosigkeit sozial zurückziehen und der Verlust an Verstärkern wiederum zu einer weiteren Verschlechterung der Stimmung beiträgt.[65] Dieser Entwicklung müsse dann durch Verhaltensänderungen im Sinne einer „Anti-Depressionsspirale“ entgegengewirkt werden.[66] Das entsprechende Konzept ist die Grundlage für die Verhaltensaktivierung in der Behandlung.[67]
Stressoren und Traumata
Anhaltende Stressbelastungen wie etwa Armut können Depressionen auslösen.[68] Auch frühe Traumata können spätere Depression bedingen. Da die Hirnreifung bei Kindern noch nicht abgeschlossen ist, können traumatische Erlebnisse das Entstehen einer schweren Depression im Erwachsenenalter begünstigen.[69] Zu den Auslösenden Faktoren von Traumata gehören Deprivation, Vernachlässigung, Trennungs- und Verlusterlebnisse oder auch schwerwiegenden Krankheitserfahrungen von der perinatalen bis Kindheitsphase.[70]
Brown und Harris (1978) berichteten in ihrer als Klassiker geltenden Studie an Frauen aus sozialen Brennpunkten in London, dass Frauen ohne soziale Unterstützung ein besonders hohes Risiko für Depressionen aufweisen. Viele weitere Studien haben seitdem dieses Ergebnis gestützt. Menschen mit einem kleinen und wenig unterstützenden sozialen Netzwerk werden besonders häufig depressiv. Gleichzeitig haben Menschen, die erst einmal depressiv geworden sind, Schwierigkeiten, ihr soziales Netzwerk aufrechtzuerhalten. Sie sprechen langsamer und monotoner und halten weniger Augenkontakt, zudem sind sie weniger kompetent beim Lösen interpersonaler Probleme.[71]
Mangelnde soziale Anerkennung
Der Medizinsoziologe Johannes Siegrist hat auf der Grundlage umfangreicher empirischer Studien das Modell der Gratifikationskrise (verletzte soziale Reziprozität) zur Erklärung des Auftretens zahlreicher Stresserkrankungen (wie Herz-/Kreislauf-Erkrankungen, Depression) vorgeschlagen.
Gratifikationskrisen gelten ebenso wie Mobbing als großer psychosozialer Stressfaktor. Gratifikationskrisen können vor allem in der Berufs- und Arbeitswelt, aber auch im privaten Alltag (z. B. in Partnerbeziehungen) als Folge eines erlebten Ungleichgewichtes von wechselseitigem Geben und Nehmen auftreten. Sie äußern sich in dem belastenden Gefühl, sich für etwas engagiert eingesetzt oder verausgabt zu haben, ohne dass dies gebührend gesehen oder gewürdigt wurde. Oft sind solche Krisen mit dem Gefühl des Ausgenutztseins verbunden. Mobbing ist hingegen durch das Erleben von direkter oder versteckter sozialer Ausgrenzung gekennzeichnet.[72] In diesem Zusammenhang kann es bei beiden Formen zu heftigen negativen Emotionen kommen, die bei einem Andauern auch zu einer Depression führen können.
Folgen von elterlichen Depressionen
Eine Depression bei einem Familienmitglied wirkt sich auf Kinder aller Altersgruppen aus. Elterliche Depression ist ein Risikofaktor für Depressionen von deren Kindern. Beispielsweise kann es zu einer sog. transgenerationalen Weitergabe kommen. Viele Studien haben die negativen Folgen der Interaktionsmuster zwischen depressiven Müttern und ihren Kindern belegt. Bei den Müttern wurde mehr Anspannung und weniger verspielte, wechselseitig belohnende Interaktion mit den Kindern beobachtet. Sie zeigten sich weniger empfänglich für die Emotionen ihres Kindes und weniger bestätigend im Umgang mit dessen Erlebnissen. Außerdem boten sich den Kindern Gelegenheiten zum Beobachten depressiven Verhaltens und depressiven Affektes.[73] André Green (1983) beschreibt in seinem Konzept der emotional „toten Mutter“, dass eine Depression die Folge davon sein könnte, dass in wichtigen Entwicklungsphasen eine emotionale Antwort der Eltern fehlte.[74][75] Zugleich weist er auf die Gefahr hin, durch Schweigen während einer klassischen Psychoanalyse (Abstinenz) diese Beziehung zu wiederholen.[75]
Unterdrückung eigener Interessen (Aggressionshemmung)
Karl Abraham (1912) beobachtete bei Depressionen eine Aggressionshemmung, was auch von Melanie Klein aufgenommen wurde.[75] Daraufhin wurde zunächst angenommen, diese Aggressionshemmung kann ursächlich für die Depression sein. Zum Teil wurde sowohl innerhalb als auch außerhalb der Psychoanalyse das Auftreten von Aggression als positives Zeichen interpretiert.[76] Stavros Mentzos geht jedoch davon aus, dass nicht eine sinnlose aggressive Entladung die Depression mildern kann, sondern eine die eigenen Interessen berücksichtigende Lösung eines inneren Konflikts.[76]
Evolutionsbiologische Ursachentheorien
Das Risiko einer Depression ist weltweit so beträchtlich, dass für manche Vertreter der evolutionären Psychologie eine nützliche evolutionäre Anpassung wahrscheinlicher erscheint als ein isoliertes Krankheitsgeschehen. Es wird diskutiert, ob Depressionen eine biologisch nützliche Anpassung im Laufe der Evolution sein könnten. Viele vorteilhafte Funktionen wie das Kommunizieren von Hilfebedarf, das Signalisieren von Unterordnung in einem Hierarchiekonflikt, das Loslassen unerreichbarer Ziele oder die Regulierung von Engagement werden angeführt. Als Beispiele werden Situationen genannt, in denen depressive Gestimmtheit ein Überlebensvorteil sein könne, etwa durch Vermeidungsreaktion in einer gefährlichen oder aussichtslosen Situation.[77][78][79] Der zu beobachtende Anstieg von diagnostizierten Depressionen wurde auch mit neuzeitlichen Lebensbedingungen, speziell gesellschaftlichen Faktoren und Konkurrenz in Verbindung gebracht. Der evolutionäre Vorteil einer depressiven Reaktion könne auch in der Vermeidung von schädlicher Überforderung und Stressbelastung liegen.[10][80][81]
Neuere Thesen vermuten auch einen möglichen Nutzen von Depressionen bei der Bewältigung von Infektionskrankheiten. Krankheitsverhalten, wie es typischerweise durch Infektionen hervorgerufen wird, beinhalte oft Rückzug und depressive Stimmung, die eine bessere Ausrichtung der vorhandenen Energien auf die Immunabwehr der Infektionen ermögliche.[82]
An die These, dass depressive Symptome eine sinnvolle Anpassungsreaktion auf widrige Situationen darstellten, wird die Frage geknüpft, inwieweit eine Unterdrückung der Symptome durch Antidepressiva sinnvoll sei.[83] Gegen evolutionsbiologische Depressionsthesen wird angeführt, dass eine Neigung zur Selbsttötung dagegen spräche, dass eine langanhaltende depressive Reaktion nicht sinnvoll wäre, dass Trauerreaktionen auf Verlust nicht als Niederlage aufgefasst werden könne.[83][84]
Behandlung
Depressionen können bei der Mehrheit der Patienten erfolgreich behandelt werden. Im Vordergrund stehen die medikamentöse Behandlung mit Antidepressiva und die Psychotherapie. Weitere Therapieverfahren, z. B. Lichttherapie, Wachtherapie, Sport- und Bewegungstherapie, Elektrokonvulsionstherapie ergänzen die Behandlungsmöglichkeiten. Die aktuelle nationale Behandlungsleitlinie wertet bei mittelschweren bis schweren depressiven Perioden Antidepressiva als gleichwertig mit einer Psychotherapie. Bei schweren Depressionen wird eine Kombination von Psychotherapie und antidepressiver Medikation empfohlen.[30]
Durchgeführt wird die Psychotherapie von psychologischen Psychotherapeuten, von ärztlichen Psychotherapeuten, von Kinder- und Jugendlichenpsychotherapeuten, von Heilpraktikern für Psychotherapie. Häufig erfolgt parallel dazu die Gabe von Antidepressiva durch den Hausarzt oder Psychiater. Die Behandlung erfolgt ambulant oder stationär in psychiatrischen Kliniken bzw. Fachkrankenhäusern.
Stationäre Behandlung

Bei hohem Leidensdruck und einem nicht zufriedenstellenden Ansprechen auf ambulante Therapie und Psychopharmaka – insbesondere jedoch bei drohendem Suizid – ist eine Behandlung in einer psychiatrischen Klinik in Erwägung zu ziehen. Die stationäre Behandlung dauert in der Regel vier bis acht Wochen und bietet dem Patienten eine Tagesstruktur sowie die Möglichkeit intensiverer psychotherapeutischer und medizinischer Maßnahmen. Häufig ist auch die medikamentöse Einstellung, beispielsweise bei der Lithiumtherapie, ein Grund für einen Krankenhausaufenthalt. Dabei ist es auch möglich, sich in einer Tagesklinik tagsüber intensiv behandeln zu lassen, die Nacht aber zu Hause zu verbringen. Psychiatrische Kliniken haben in der Regel offene und geschlossene Stationen, wobei Patienten auch auf geschlossenen Stationen in der Regel Ausgang haben.
Stationäre Depressionsbehandlungen sind in den letzten Jahren sehr viel häufiger geworden. Die Häufigkeit einzelner Krankenhausbehandlungen aufgrund wiederholter (rezidivierender) Depressionen ist zwischen 2001 und 2010 auf mehr als das 2,8fache angestiegen.[85] Der Anstieg der Zahl an Aufnahmen relativiert sich jedoch, wenn man die gleichzeitige Verkürzung der durchschnittlichen Verweildauer im Krankenhaus berücksichtigt. Depressionen verursachten nach Daten der Barmer GEK im Jahre 2010 über sechs Prozent aller Krankenhaustage und liegen damit mit großem Abstand an der Spitze aller Diagnosen. Nach Entlassung aus dem Krankenhaus kommt es bei etwa 30–40 % der Patienten innerhalb eines Jahres zur erneuten stationären Aufnahme.[3]
Psychotherapie
Zur Behandlung der Depression kann ein breites Spektrum psychotherapeutischer Verfahren wirksam eingesetzt werden (Übersicht über evaluierte Therapieverfahren bei Hautzinger, 2008[86]). Hierzu gehören die kognitive Verhaltenstherapie, tiefenpsychologisch fundierte Psychotherapie und die analytische Psychotherapie.[87] Auch die Gesprächspsychotherapie, die Gestalttherapie, metakognitive Therapie nach Wells sowie metakognitives Training können zur Behandlung eingesetzt werden. Neuere integrative Ansätze zur Behandlung chronischer bzw. rezidivierender Depressionen sind das Cognitive Behavioral Analysis System of Psychotherapy (CBASP) sowie die Achtsamkeitsbasierte Kognitive Therapie (englisch Mindfulness Based Cognitive Therapy, MBCT).[88] Seit einigen Jahren kommen auch zunehmend Online-Therapieprogramme (Onlineberatung) zum Einsatz[89] (z. B. iFightDepression[90]).
Verhaltenstherapie
Die verhaltenstherapeutische Behandlung der Depression wird heutzutage auf der Grundlage der Kognitiven Verhaltenstherapie durchgeführt. In der Therapie sollen die depressionsauslösenden Denkmuster und Verhaltensmuster herausgearbeitet werden, um sie anschließend Schritt für Schritt zu verändern. Zusätzlich wird der Patient zu größerer Aktivität motiviert, um seine persönlichen Verstärkermechanismen wieder zu aktivieren und um die erwiesen positiven Wirkungen größerer körperlicher Aktivität auf die Stimmung zu nutzen. Weitere Methoden der Kognitiven Verhaltenstherapie umfassen die Krisenbewältigung, die Diagnostik, das Erkennen negativer Denkmuster oder das Erkennen des Zusammenhangs von Handeln und Fühlen.[91]
Tiefenpsychologische Therapie
In der tiefenpsychologischen Behandlung sollen durch die Aufdeckung und Bearbeitung unbewusster psychischer Konflikte und verdrängter Erfahrungen die zugrundeliegenden Ursachen für die Erkrankung bewusst gemacht werden. Die im Laufe der Therapie für den Patienten wahrnehmbar werdenden, zugrundeliegenden Motive, Gefühle und Bedürfnisse sollen dadurch in das aktuelle Leben integrierbar werden.
Hinsichtlich der Unterschiede in der Wirksamkeit verschiedener Psychotherapien lassen sich keine pauschalen Empfehlungen geben, sodass hier die Präferenzen, Hauptbeschwerden und auslösende oder aktuell belastende Faktoren des Patienten bei der Auswahl des therapeutischen Verfahrens berücksichtigt werden sollten.[92] Auch die aktuelle nationale Behandlungsleitlinie beinhaltet keine Empfehlung zu spezifischen Psychotherapieverfahren, sondern verweist auf Evidenztabellen mit unterschiedlichen Forschungsergebnissen.[30] Allerdings heißt es dort: „In spezifischen Reviews wurden psychotherapeutische Behandlungsverfahren, die speziell auf die Therapie der Depression abgestimmt sind (z. B. kognitive Verhaltenstherapie oder Interpersonelle Psychotherapie bzw. psychodynamische Psychotherapie), als gleich wirksam wie Antidepressiva beschrieben.“[93] Für die Akuttherapie gilt laut nachfolgendem Abschnitt Effektivität psychotherapeutischer Verfahren in der Akuttherapie: „Die meisten Belege für eine psychotherapeutische Monotherapie liegen für leichte und mittelgradige depressive Störungen vor. Bei mittelschweren bis schweren depressiven Episoden ist eine Differenzialindikation erforderlich.“
Medikamente
Die Wirksamkeit von Antidepressiva ist stark abhängig vom Schweregrad der Erkrankung. Während bei mildem und mäßigem Schweregrad die Wirksamkeit fehlend oder gering ist, ist sie bei schwerer Depression deutlicher.[94] Bei den schwersten Formen profitieren bis zu 30 % der behandelten Patienten über die Placeborate hinaus von Antidepressiva.[30] Ein Drittel bis die Hälfte der Patienten spricht nicht auf die Medikation an nach einer mehrwöchigen Behandlung mit einem ersten Antidepressivum.[95] Metaanalysen weisen darauf hin, dass antidepressive Medikamente in ihrer Wirksamkeit von Patient zu Patient große Unterschiede zeigen und in manchen Fällen eine Kombination verschiedener Medikamente Vorteile haben kann.[96][97] In der Wahrnehmung der (Fach-)Öffentlichkeit wird die Wirksamkeit von Antidepressiva eher überschätzt, da Studien, in denen das Antidepressivum besser als ein Placebo abschnitt, sehr viel häufiger in Fachjournalen publiziert werden, als solche, in denen das Antidepressivum einem Placebo nicht überlegen war.[30]
Unerwünschte Nebenwirkungen sind mit der Einführung der Serotonin-Wiederaufnahmehemmer (SSRI, siehe unten) in den 80er Jahren deutlich zurückgegangen, jedoch weiterhin zu beachten.[98]
Die Therapietreue (Compliance) der Patienten bei der Anwendung der Medikamente ist wie bei anderen psychiatrischen Medikamenten relativ gering. Nur etwa die Hälfte bleibt in der akuten Phase dabei, und hiervon wiederum nur etwa die Hälfte auch in der Nachfolgephase.[99] Verschiedene Strategien zur Verbesserung dieser Situation wurden wissenschaftlich verglichen. Aufklärende Gespräche alleine waren nicht effektiv. Umfangreiche begleitende Maßnahmen, z. B. auch über Telefon, waren hier erforderlich.[100]
Die bekanntesten Antidepressiva lassen sich in drei Gruppen einteilen (siehe unten). Weitere Antidepressiva einschließlich Phytopharmaka wie Johanniskraut finden sich im Artikel Antidepressiva. Im Falle schwerer Depressionen ohne Ansprechen auf einzelne Antidepressiva werden teilweise Augmentationen mit weiteren Antidepressiva, Neuroleptika, Stimulanzien oder Phasenprophylaktika verordnet.[101] Neuere Studien weisen auf eine Einsatzmöglichkeit von Ketamin in Akutfällen.
Selektive Wiederaufnahmehemmer
Diese Wirkstoffe hemmen die Wiederaufnahme der Neurotransmitter Serotonin, Noradrenalin oder Dopamin in die Präsynapse. Direkte Wirkungen auf andere Neurotransmitter sind bei diesen selektiven Wirkstoffen deutlich schwächer ausgeprägt als bei trizyklischen Antidepressiva.
Die selektiven Serotonin-Wiederaufnahmehemmer (SSRI) werden bei Depressionen heute am häufigsten eingesetzt. Sie wirken ab einer Einnahmedauer von zwei bis drei Wochen. Sie hemmen (weitgehend) selektiv die Wiederaufnahme von Serotonin an der präsynaptischen Membran, wodurch eine „relative“ Vermehrung des Botenstoffs Serotonin bei der Signalübertragung erzielt wird. Ähnlich wirken Serotonin-Noradrenalin-Wiederaufnahmehemmer (SNRI), welche zusätzlich die Wiederaufnahme von Noradrenalin in die Präsynapse vermindern. Von vergleichbarem Wirkmechanismus sind Noradrenalin-Dopamin-Wiederaufnahmehemmer und selektive Noradrenalin-Wiederaufnahmehemmer, welche die Wiederaufnahme von Noradrenalin, bzw. Noradrenalin und Dopamin hemmen. SSRI und SNRI (z. B. Reboxetin) unterscheiden sich in ihrem Nebenwirkungsprofil.[102]
SSRIs werden seit ca. 1986 eingesetzt; seit 1990 sind sie die am häufigsten verschriebene Klasse von Antidepressiva. Wegen des nebenwirkungsärmeren Profils, vor allem in Bezug auf Kreislauf und Herz, werden sie häufig verordnet. Relativ häufige Nebenwirkungen sind jedoch Verdauungsstörungen, erhöhtes Risiko innerer Blutungen, sexuelle Dysfunktion und Anorgasmie.[98]
Trizyklische Antidepressiva
Die trizyklischen Antidepressiva (z. B. Trimipramin, Amitriptylin) wurden bis zum Aufkommen der Serotonin-Wiederaufnahmehemmer am häufigsten verschrieben. Es handelt sich um eine relativ große Gruppe von Substanzen, die sich in ihren Wirkungen und vor allem in ihren Kombinationsmöglichkeiten mit anderen Klassen von Antidepressiva markant unterscheiden und daher fundiertes Wissen erfordern.[103] Hauptnachteil sind deren ausgeprägte auftretende Nebenwirkungen (z. B. Mundtrockenheit, Verstopfung, Müdigkeit, Muskelzittern und Blutdruckabfall), wobei es besser verträgliche Ausnahmen gibt (z. B. Amoxapin, Maprotilin). Bei älteren und bei durch Vorerkrankungen geschwächten Menschen ist daher Vorsicht geboten. Zudem wirken einige Trizyklika häufig zunächst antriebssteigernd und erst danach stimmungsaufhellend, wodurch es zu einem höheren Suizidrisiko in den ersten Wochen der Einnahme kommen kann. In den USA müssen sie zusammen mit SSRI einen diesbezüglichen Warnhinweis tragen.
Monoaminooxidase-Hemmer (MAO-Hemmer)
MAO-Hemmer wirken durch Blockieren der Monoaminoxidase-Enzyme. Diese Enzyme spalten Monoamine wie Serotonin, Noradrenalin und Dopamin – also Neurotransmitter (Botenstoffe zwischen den Nervenzellen im Gehirn) – und verringern dadurch deren Verfügbarkeit zur Signalübertragung im Gehirn. Die MAO-Hemmer hemmen diese Enzyme, wodurch sich die Konzentration der Monoamine und damit der Neurotransmitter erhöht und die Signalübertragung zwischen den Nervenzellen verstärkt wird.
MAO-Hemmer werden in selektiv oder nichtselektiv sowie reversibel oder irreversibel unterteilt. Selektive Inhibitoren der MAO-A (z. B. Moclobemid, reversibel) hemmen nur den Typ A der Monoaminoxidase und zeigen eine antidepressive Wirkung. Sie sind im Allgemeinen gut verträglich, unter anderem mit deutlich weniger Störungen bei Verdauungs- und Sexualfunktionen als bei SSRI.[104] Allerdings müssen Patienten, die nichtselektive, irreversible MAO-Hemmer einnehmen, eine strenge, tyraminarme Diät halten. In Verbindung mit dem Verzehr bestimmter Lebensmittel, wie z. B. Käse und Nüssen, kann die Einnahme von nichtselektiven irreversiblen MAO-Hemmern zu einem gefährlichen Blutdruckanstieg führen. Selektiv MAO-B-hemmende Wirkstoffe (z. B. Selegilin, irreversibel) werden in erster Linie in der Parkinson-Behandlung eingesetzt. Nichtselektive MAO-Hemmer (z. B. Tranylcypromin, irreversibel) hemmen MAO-A und MAO-B und werden in der Behandlung von (therapieresistenten) Depressionen und Angststörungen eingesetzt. Irreversible MAO-Hemmer binden die MAO-A bzw. MAO-B dauerhaft. Um die Wirkung aufzuheben, muss das betroffene Enzym vom Körper erst neu gebildet werden, was Wochen dauern kann. Reversibilität besagt, dass das Medikament nur schwach an die MAO bindet und MAO-A bzw. MAO-B spätestens mit dem Abbau des Medikaments wieder intakt freigibt.
Ketamin
Bei depressiven Notfällen (Suizidgefährdung) bestätigten mehrere Studien eine schnelle antidepressive Wirkung von Ketamin, einem Antagonisten am Glutamat-NMDA-Rezeptorkomplex.[105][106][107][108] Studienergebnisse zeigten bei einmaliger Gabe eine signifikante Besserung über einen Zeitraum von bis zu sieben Tagen.[109] Es gibt Empfehlungen zur niedrigdosierten Verordnung, welche im Gegensatz zum Gebrauch als Anästhetikum oder Dissoziativum kaum Nebenwirkungen zeigt.[110][111] Die pharmakologische Wirkung bei Depressionen wird durch (2R,6R)-Hydroxynorketamin, einem Metaboliten des Ketamins, ausgelöst.[112] Im Gegensatz zu Ketamin und Norketamin ist Hydroxynorketamin als Anästhetikum und Dissoziativum inaktiv und produziert keine Rauschzustände.[113][114] Im März 2019 hat die Food and Drug Administration ein Nasenspray mit dem Ketamin-Derivat Esketamin zur Behandlung von behandlungsresistenten Depressionen zugelassen.[115] Seit Dezember 2019 ist das Mittel (Spravato) auch in der europäischen Union zur Behandlung der behandlungsresistenten Depression zugelassen.[116]
Kombinationstherapie
Bei Patienten, deren Depression sich nicht durch Pharmakotherapie verbessert, und die bereit sind, mögliche Nebenwirkungen in Kauf zu nehmen, kann eine Kombination von Antidepressiva sinnvoll sein. Allerdings wird die Kombination nur für ganz bestimmte Wirkstoffe empfohlen. Dies gilt für die Kombinationen von Mianserin oder Mirtazapin einerseits mit einem SSRI oder einem trizyklischen Antidepressivum andererseits.[30]
Lithium
Lithium wird in erster Linie bei therapieresistenten Depressionen, zur Phasenprophylaxe bei wiederkehrenden Depressionen, zur Verbesserung der Wirkung bei Nichtansprechen auf Antidepressiva (Augmentation) oder als Monotherapie in Akutphasen, und zur Reduzierung einer Suizidgefahr eingesetzt. Aufgrund möglicher schwerer Nebenwirkungen muss eine Lithiumeinnahme streng überwacht werden.[117]
Phytotherapeutika
Phytotherapeutika, also pflanzliche Arzneimittel wie Johanniskrautextrakte, werden bei leichten und mittelschweren Depressionen häufig verschrieben und eingenommen. Wirkung und Nebenwirkungen sind aber nicht abschließend geklärt.[118]
Lichttherapie
Die aktuelle Behandlungsleitlinie empfiehlt Lichttherapie bei Depressionen, die einem saisonalen Muster folgen.[30] Etwa 60–90 % der Patienten profitierten von einer Lichttherapie nach etwa zwei bis drei Wochen.[119] Nach früheren Ergebnissen war Lichttherapie ebenfalls bei nicht jahreszeitlich bedingten Depressionen wirksam.[120] Dabei sollten die Patienten – um einen Effekt zu gewährleisten – täglich für mindestens 30 Minuten in eine spezielle Lichtquelle schauen, die weißes Vollspektrumlicht von mindestens 10.000 Lux abgibt.[121] Es werden 10.000 Lux für 30–40 Minuten als anfängliche Dosis empfohlen, wenigstens zwei bis vier Wochen jeden Morgen und zwar so rasch wie möglich nach dem Erwachen.[122] Nach einer von der Cochrane Collaboration veröffentlichten systematischen Übersichtsarbeit von 2015 können keine Schlussfolgerungen zur Wirksamkeit von Lichttherapie zur Prävention (Verhütung) neuer depressiver Episoden gezogen werden.[123]
Stimulationsverfahren
Insbesondere bei schweren und über lange Zeit gegen medikamentöse und psychotherapeutische Behandlung resistenten Depressionen kommen gerade in jüngerer Zeit wieder stärker Stimulationsverfahren zum Einsatz, deren Wirkmechanismen jedoch noch weitgehend unklar sind.
Das häufigste diesbezüglich eingesetzte Verfahren ist die Elektrokonvulsionstherapie (EKT). In der Epilepsie-Behandlung war aufgefallen, dass bei Patienten, die gleichzeitig an einer Depression litten, nach einem epileptischen Anfall auch eine Verbesserung der Stimmung auftrat. Die Elektrokonvulsionstherapie wird in Narkose durchgeführt und stellt dann, wenn Medikamente und Psychotherapie bei schweren Depressionen nicht wirken, eine mögliche Alternative dar. Signifikante Kurzzeiteffekte konnten nachgewiesen werden.[124] Im Einzelnen noch ungeklärte Wirkungen bei schwerer Depression werden auch mit einem Rückgang der Neigung zum Suizid und verminderten Selbsttötungen in Zusammenhang gebracht.[125][126] Es gibt Hinweise auf die Beeinflussung neuroendokrinologischer Mechanismen.[127][128]
Im Versuchsstadium befinden sich weitere Stimulationsverfahren wie die Magnetkrampftherapie (ein Krampf wird mittels starker Magnetfelder induziert),[129] die Vagusnerv-Stimulation (ein Schrittmacher sendet elektrische Impulse an den Vagusnerv; in den USA als Therapieverfahren zugelassen),[130][131] die Transkranielle Magnetstimulation (Gehirnstimulation durch ein Magnetfeld außerhalb des Kopfes),[132][133][134] die Transkranielle Gleichstromapplikation (tDCS) (schwachelektische Gehirnstimulation durch den Schädelknochen).[135] Nachweise zur Wirksamkeit dieser Verfahren liegen bislang (Stand Dezember 2015) noch nicht vor.
Digitale Gesundheitsanwendung (DiGA)
Seit einigen Jahren gibt es so genannte Digitale Gesundheitsanwendungen (DiGA), u. a. zur Therapieunterstützung von erwachsenen Patienten mit Depressionen und depressiven Verstimmungen.[136] Dabei handelt es sich um Medizinprodukte, die nach Prüfung durch das Bundesinstitut für Arzneimittel und Medizinprodukte (BfArM) als DiGA zugelassen und in das entsprechende DiGA-Verzeichnis aufgenommen wurden. DiGAs können vom behandelnden Arzt oder Psychotherapeuten auf Rezept verordnet werden.[136]
Bewegung
Eine Form der unterstützenden therapeutischen Maßnahmen ist die Sporttherapie. Wenn Sport im gesellschaftlichen Zusammenhang stattfindet, erleichtert er eine Wiederaufnahme zwischenmenschlicher Kontakte. Ein weiterer Effekt der körperlichen Betätigung ist das gesteigerte Selbstwertgefühl und die Ausschüttung von Endorphinen. Positive Effekte des Joggings bei Depressionen sind empirisch durch Studien nachgewiesen; 1976 wurde das erste Buch unter dem Titel The Joy of Running zu diesem Thema veröffentlicht.[137]
Krafttraining beispielsweise konnte in einer Studie für alte Patienten (70+ Jahre) als wirksam erwiesen werden. Nach 10 Wochen angeleiteten Trainings war ein Rückgang der depressiven Symptome im Vergleich zu einer Kontrollgruppe (die nicht trainiert, sondern angeleitet gelesen hatte) feststellbar. Der Effekt war für einen Teil der Testpersonen auch zwei Jahre nach Ende des geführten Trainings noch nachweisbar.[138]
Es existiert eine Vielzahl von methodisch robusten Studien über den Nutzen von Sport und Bewegung bei Depression. Diese zeigen beispielsweise, dass Sport (unter Anleitung, zuhause) gegen Depression gleich wirksam ist wie eine medikamentöse Therapie (Sertralin) oder Placebo-Medikation.[139][140] Eine Metaanalyse von 2013 bewertet den Effekt zurückhaltender, unterstreicht aber den präventiven Effekt, da „moderate Bewegung im aeroben Bereich von mindestens 150 Minuten pro Woche […] mit einem merklich geringeren Risiko für die Entwicklung einer Depression in Zusammenhang“ steht.[141] Ist das Ziel nicht die Prävention, sondern die Behandlung der Depression, ist laut einer Metaanalyse von 2019 einen Monat lang jede Woche dreimal 45 min Sport notwendig für eine Stimmungsverbesserung.[142]
Ernährung
Eine ausgewogene und gesunde Ernährung ist für gesunde Menschen wichtig und für Menschen mit Erkrankungen, ob physisch oder psychisch, umso wichtiger. Bei einer Depression mit Appetitverlust gilt es, diese besonders zu beobachten.[143] Für eine antidepressive Wirkung bestimmter Nahrungsergänzungsmittel oder Diäten gibt es keine wissenschaftlichen Belege.
Es gibt bis heute widersprüchliche Ergebnisse zu der Wirkung von Omega-3-Fettsäuren im Bezug auf die Depression, unter anderem wird hierfür der Publikationsbias verantwortlich gemacht.[144][145][146] Eine Supplementierung mit Omega-3-Fettsäuren wird deshalb in keiner Leitlinien-Behandlung empfohlen.
Die alternativmedizinische „orthomolekulare Medizin“ versucht außerdem über die Aminosäuren Tyrosin, Phenylalanin und Tryptophan bzw. 5-HTP (Oxitriptan) Depressionen günstig zu beeinflussen. Jedoch fehlen wissenschaftliche Belege für eine positive Wirkung gerade von Tryptophangaben (z. B. in Form von Nahrungsergänzungsmitteln).[147]
Schlafhygiene
Depression wirkt sich auf die Qualität des Schlafes aus (s. o.). Umgekehrt gilt, dass eine Verbesserung des Schlafes (Schlafhygiene) sich bessernd auf eine Depression auswirken kann.[148] Dazu gehören regelmäßige Zu-Bett-geh-Zeiten, der Verzicht auf Monitor-Licht am Abend, angepasste Beleuchtung, Abdunklung der Schlafräume und weitere Maßnahmen.
Schlafentzug
Partieller (teilweiser) Schlafentzug in der zweiten Nachthälfte oder gar vollständiger Schlafentzug in einer Nacht ist die einzige antidepressive Therapie mit positiven Wirkungen bei ca. 60 % der Patienten noch am gleichen Tag. Der antidepressive Effekt ist jedoch selten anhaltend. Meistens kehren die depressiven Symptome bereits nach der nächsten Erholungsnacht wieder. Bis zu 15 % der Patienten in klinischen Studien zeigten jedoch eine anhaltende Verbesserung nach völligem Schlafentzug. Die nationale Behandlungsleitlinie empfiehlt, dass die Wachtherapie auf Grund ihrer relativ leichten Umsetzbarkeit, Nichtinvasivität, Kosteneffizienz und raschen Wirkung in bestimmten Fällen als ergänzendes Therapieelement erwogen werden sollte.[30]
Meditation
Klinische Studien deuteten darauf hin, dass achtsamkeitsbasierte Meditation in der Behandlung von Depression der psychiatrischen Leitlinientherapie (kognitiv-behaviorale Therapie) gleichwertig sei.[149][150] Dies gelte insbesondere für den Einsatz als zusätzliche Therapie und zur laufenden Nachsorge ehemaliger Patienten.[151]
Meditation wirkt dem für Depression typischen Grübelzwang entgegen, indem die bewusste Aufmerksamkeitssteuerung trainiert wird. Weiterhin werden Veränderungen in der Emotionswahrnehmung, Emotionssteuerung, kognitiven Bewertung und Belohnungsverarbeitung als antidepressive Wirkmechanismen diskutiert.[150][152] Dies geht einher mit durch Meditationsübungen veränderter Hirnaktivität in Amygdala, Präfrontalem Cortex und Hippocampus, Regionen, die mit Emotionsverarbeitung in Verbindung stehen.[153][154]
Die Wirksamkeit der Achtsamkeitsbasierten Kognitiven Therapie (MBCT) zur Rückfallprävention von Depressionen ist durch aktuelle Metaanalysen[155][156][157] ausreichend belegt und wurde deshalb als Therapieempfehlung in die S3-Leitlinie/NVL Unipolare Depression aufgenommen.[30] Durch Übungen zur Achtsamkeit (mindfulness) wird die Aktivierung depressionsfördernder Gedanken, Gefühle und Körperempfindungen rechtzeitig erkannt, sodass die Betroffenen sich bewusst hilfreichen Maßnahmen zuwenden können, die einen Rückfall verhindern.[30]
Ein Review verglich 15 Studien zur Wirksamkeit von Entspannungs-Techniken zur Reduktion von Depression und Ängsten bei älteren Erwachsenen (älter als 60 Jahre).[158] Gegen Depressionen wirkte progressive Muskelentspannung am stärksten (siehe Tabelle). Zur Verringerung von Angst eignete sich hingegen Musiktherapie am stärksten, mit deutlichem Abstand gefolgt von Yoga.
Die Tabelle zeigt die Wirksamkeit verschiedener Techniken zur Verringerung von Depression bei Älteren (älter als 60) gemäß einer Übersichtsstudie.[158]
| Zahl der Studien | Durchschnittliche Effektstärke | Standardfehler | |
| Progressive Muskelentspannung | 2 | 1.21 | 0.14 |
| Musiktherapie | 4 | 0.84 | 0.16 |
| Yoga | 4 | 0.49 | 0.12 |
| kombiniertes Entspannungstraining | 1 | 0.38 | 0.49 |
| ein Stressbewältigungsprogramm | 1 | 0.09 | 0.36 |
Akupunktur
In einer Übersichtsstudie von 2019 zeigte Akupunktur klinisch signifikante Verringerungen der Schwere von Depressionen. Es wurde dabei eine Korrelation zwischen der Anzahl der durchgeführten Akupunkturbehandlungen und dem Grad der Verringerung der Depression gefunden. Wie die Studienautoren jedoch selbst anmerken, ist die Übertragbarkeit der Ergebnisse von der chinesischen Bevölkerung auf andere Bevölkerungsgruppen unklar, da die Mehrheit der Studien in China durchgeführt wurde, und in China eine höhere Behandlungsfrequenz und Anzahl von Behandlungen angewendet werden. Die Studie kam zu dem Schluss, dass Akupunktur eine Ergänzung zur üblichen Behandlung und zur Standardmedikation mit Antidepressiva sein kann.[159]
Prognose
Depressive Grunderkrankung
Depressive Episoden klingen oft im Laufe der Zeit ab, unabhängig davon, ob sie behandelt werden oder nicht.[160] Ambulante Patienten auf einer Warteliste zeigen innerhalb weniger Monate eine 10–15%ige Reduktion der Symptome, wobei etwa 20 % nicht mehr die Kriterien für eine depressive Störung erfüllen. Die mediane Dauer einer Episode wurde auf 23 Wochen geschätzt, wobei in den ersten drei Monaten die Erholungsrate am höchsten war.[161] Zu einer Chronifizierung der Depression kommt es bei 15 bis 25 % der Patienten.[95]
Die meisten behandelten Patienten berichten über Restsymptome trotz scheinbar erfolgreicher Behandlung. Restsymptome, die bei vorübergehendem oder dauerhaftem Nachlassen der Erkrankung auftreten, haben einen starken prognostischen Wert. Es scheint einen Zusammenhang zwischen diesen Restsymptomen und Vorzeichen einer erneuten Erkrankung zu geben. Es wird daher für behandelnde Ärzte empfohlen, dass das Konzept der Genesung auch psychisches Wohlbefinden beinhalten sollte.[162]
Von Personen, die nie verheiratet waren oder nicht mehr verheiratet sind, kann angenommen werden, dass sie möglicherweise eine geringfügig schlechtere Prognose haben als Verheiratete oder in Partnerschaft lebende Personen.[163] Auch das gleichzeitige Auftreten einer Persönlichkeitsstörung bei einer Depression hat einen negativen Einfluss auf das Behandlungsergebnis. Eine Persönlichkeitsstörung steht etwa doppelt so häufig mit einem schlechten Behandlungsergebnis für die Depression in Verbindung wie bei einer Person ohne Persönlichkeitsstörung.[164]
Therapieresistenz
Bei einer Pharmakotherapie spricht man am häufigsten von Therapieresistenz, wenn durch eine Behandlung mit mindestens zwei unterschiedlich wirkenden Antidepressiva in angemessener Dosierung über eine Dauer von jeweils mindestens vier Wochen sich die Symptome nicht verbessern. Bei einer Psychotherapie liegt eine Therapieresistenz vor, wenn innerhalb von mindestens 2 bis 3 Monaten die Symptome nicht um 50 bis 70 Prozent zurückgegangen sind. Neben dieser pauschalen Definition kann Therapieresistenz aber auch detaillierter mit Abstufungen definiert werden.[165]
Bis zu einem Drittel depressiver Patienten sind bei Psychotherapie therapieresistent.[165] Ein Drittel bis die Hälfte spricht nach einer ersten mehrwöchigen Behandlung nicht auf die Medikation an.[166] Mehr als die Hälfte der Patienten erreicht auch nach acht Wochen medikamentöser Behandlung keine Vollremission. Wenn sich durch Medikamenteneinnahme nach zwei bis vier Wochen keinerlei Besserung zeigt, sinkt die Wahrscheinlichkeit, dass sich das ändert.[167]
Suizidgefahr
Man geht davon aus, dass rund die Hälfte der Menschen, die einen Suizid begehen, an einer Depression gelitten haben. Im Jahre 2010 verübten in Deutschland rund 7000 Menschen mit Depression Suizid.[168] Bei der Depression handelt es sich daher um eine sehr ernste Störung, die umfassender Therapie bedarf.[169][170]
Begleitende Gesundheitsrisiken
Durch häufig ungesünderen Lebensstil leiden Patienten mit Depressionen vermehrt an Folgen von Rauchen, Bewegungsmangel, Ernährungsfehlern und Übergewicht. Zudem gibt es Hinweise darauf, dass unregelmäßige Medikamenteneinnahmen auch ein kardiovaskuläres Risiko darstellen, wodurch eine höhere Anfälligkeit für Schlaganfälle besteht. Dies trifft vor allem für Frauen im mittleren Alter zu.[171]
Die Depression selbst ist ein Risikofaktor für die Entwicklung einer koronaren Herzkrankheit.[172] Als Ursachen hierfür kommen Einflüsse der Depression auf die Steuerung der Hormonregulation in der Nebenniere, Einflüsse auf Immunsystem und Hämostase, aber auch ein ungesünderer Lebensstil oder Nebenwirkungen von Antidepressiva in Frage.[173] Bei einem Patienten mit koronarer Herzkrankheit erhöht die Depression wiederum das Risiko auf einen Herzinfarkt auf das Drei- bis Vierfache.[174] Weiterhin ist das Risiko eines tödlichen Herzinfarkts erhöht.[175] Studien zeigen, dass trotzdem bei Patienten mit Herzinfarkt die Depression vielfach unbehandelt bleibt.[176] Eine Behandlung der Depression würde günstige Effekte auf die Heilungsaussichten der Patienten haben.[177]
Gesellschaftliche Dimension
Volkswirtschaftliche Relevanz
Im Jahr 2015 sind im Gesundheitswesen 8,7 Milliarden Euro Kosten entstanden (5,8 Milliarden für Frauen und 2,9 Milliarden für Männer).[178] Schätzungen aus dem Jahr 2008 ergeben Kosten in Deutschland von insgesamt zwischen 15,5 Milliarden Euro und 22,0 Milliarden Euro. Diese Kosten setzen sich aus den direkten Kosten im Gesundheitssystem und den indirekten Kosten wie „Verlust an Produktivitätspotential infolge von Morbidität und Mortalität“ zusammen.[179] Im Jahr 2018 waren nur 12,1 % der Betroffenen, die sich in ambulanter Behandlung befanden, krankheitsbedingt arbeitsunfähig. Frauen und Männer sind im Mittel gleichhäufig betroffen. Menschen mit einer depressiven Episode fallen eher langfristig aus (mehr als sieben Kalenderwochen), wodurch die durchschnittliche Falldauer bei 12,9 Tagen pro Fall liegt und somit teilweise die Diagnosen bösartige Neubildungen (Krebs) und Herz-Kreislauf-Erkrankungen übertrifft.[180]
Stigmatisierung
Bei der Stigmatisierung von Depressiven wurden in empirischen Studien sowohl kulturell übergreifende Muster als auch kulturelle Unterschiede festgestellt. So war das Stigma sowohl in Australien als auch Japan bei Depressionen im Allgemeinen geringer als bei Schizophrenie. Das Vorhandensein von Suizidgedanken hatte keinen großen zusätzlichen Einfluss. In Australien war jedoch fast ein Viertel der Befragten der Meinung, dass eine Person mit Depressionen „sich wieder einkriegen“ könne, wenn sie dies möchte. Die japanischen Zahlen waren weit höher als die von Australien. Fast die Hälfte der Befragten in Japan war der Meinung, dass eine Person mit Depressionen „sich wieder einkriegen kann“. Ein weiteres Ergebnis war, dass 17 % der Australier und 27 % der Japaner sagten, dass sie niemandem erzählen würden, wenn sie an Depressionen leiden, und 30 % der Australier und 58 % der Japaner meinten, dass sie nicht jemanden wählen würden, der eine Depression hat.[181]
Staatliche Maßnahmen
Zur Verbesserung der Rahmenbedingungen hat das Gesundheitssystem seit den 1990er Jahren verschiedene Modellprojekte initiiert. Das Bundesministerium für Arbeit und Soziales hat den „Schutz der Gesundheit bei arbeitsbedingter psychischer Belastung“ zu einem Hauptziel der gemeinsamen deutschen Arbeitsschutzstrategie ab 2013 erhoben. Das Bundesministerium für Gesundheit (BMG) hat 2012 das Forschungsprojekt Deprexis zu den Möglichkeiten der Online-Therapie in Auftrag gegeben, was möglicherweise einen Weg darstellen könnte, um Versorgungslücken und lange Wartezeiten auf einen Therapieplatz zu überbrücken.
Die Behandlung depressiver Erkrankungen wurde 2006 als Gesundheitsziel verankert. Zu den Teilzielen gehören Aufklärung, Prävention und Rehabilitation.
Gesetzliche Krankenkassen sind verpflichtet, gemeinnützige Organisationen im Bereich Selbsthilfe zu fördern, im Jahr 2011 betrug diese Förderung insgesamt rund eine halbe Million Euro.
Interessensvertretung und Selbsthilfe
Vereine, gemeinnützige GmbH (gGmbH) und Stiftungen befassen sich mit dem Thema Depression. Die Angebote setzen an folgenden Punkten an:
- Aufklärung, Interessensvertretung und Vernetzung – hierfür setzen sich beispielsweise das Deutsche Bündnis gegen Depression e. V. oder die Deutsche Depressionsliga ein. 2011 führten diese Organisationen zusammen mit der Stiftung Deutsche Depressionshilfe und Suizidprävention den Patientenkongress Depression ein. Patientenkongresse gibt es für unterschiedlichste Themen, beispielsweise auch Demenz oder Krebs – Ziele sind in der Regel Information und Austausch zwischen Patienten, Wissenschaftlern und Interessensvertretern. Die Stiftung Deutsche Depressionshilfe und Suizidprävention bietet auch ein Info Telefon unter der Nummer 0800 / 33 44 533.[182]
- Individuelle Beratung – wird u. a. von lokalen Bündnissen gegen Depression oder Selbsthilfeorganisationen angeboten. Betroffene und Angehörige können sich bei diesen Organisationen informieren, sich mit Menschen in ähnlichen Situationen austauschen oder auch in Akutsituationen um Hilfe bitten, beispielsweise bei der Telefonseelsorge oder dem SeeleFon.
- Selbsthilfe – Selbsthilfegruppen sind kein Ersatz für Therapien, aber sie können eine begleitende Hilfe darstellen. Selbsthilfegruppen können als lebenslange Begleitung und Rückzugsorte dienen. Einige Gruppen erwarten keine Voranmeldung, sodass Betroffene spontan bei akuten depressiven Phasen Hilfe suchen können. Als niedrigschwelliges Angebot haben sich Selbsthilfegruppen im ambulanten Bereich etabliert und leisten einen wichtigen Beitrag. In Krankenhäusern und Reha-Kliniken helfen sie Betroffenen, ihre Eigenverantwortung zu stärken und Selbstvertrauen zu erlangen.
Mediale Verarbeitung
Film
- Schattenzeit, Dokumentarfilm (2009)
- Helen, Film (2009)
- Der Biber, Film (2011)
- Melancholia, Film (2011)
- Cake, Film (2014)
- Das dunkle Gen, Dokumentarfilm (2015)
- Nicht mehr neben der Spur, Dokumentarfilm (2020)
Öffentliche Wahrnehmung
Bekannte deutschsprachige Personen, die sich in den letzten Jahren – oft in Form von Buchpublikationen – über ihre Erfahrungen mit depressiven Erkrankungen geäußert haben, sind u. a. Zoë Beck, Maxi Gstettenbauer,[183] Cathy Hummels, Oliver Kahn, Benjamin Maack, Nova Meierhenrich, Tobi Katze, Kurt Krömer,[184] Sophie Passmann,[185] Till Raether,[186] Nico Semsrott, Schlecky Silberstein,[187] Margarete Stokowski, Torsten Sträter,[188] Ronja von Rönne, Katty Salié,[189] Nora Tschirner,[190] Heinz Strunk oder Kathrin Weßling. Der Fernsehmoderator Harald Schmidt moderiert seit Juni 2021 den Podcast Raus aus der Depression von NDR Info, in dem er Prominente zu ihrer Erkrankung interviewt und den Psychiater Ulrich Hegerl zu einer wissenschaftlichen Einschätzung befragt.[191]
Siehe auch
- Acedia
- Dysphorie
- E-Mental-Health
- NotJustSad, ein Hashtag, unter dem Betroffene auf Twitter über ihre Depressionserkrankungen berichten
- Mut-Tour, ein Projekt des Vereins „Mut fördern e.V.“ für mehr Offenheit im Umgang mit Depression
- Onlineberatung
Literatur
Das Ärztliche Zentrum für Qualität in der Medizin (ÄZQ) stellt in seinen Nationalen Versorgungsleitlinien (NVL) mit der Langfassung ihrer S3-Leitlinie nach den Abschnitten über Grundlagen, Diagnostik, Therapie und Methodik[192] eine umfangreiche Literaturliste über unipolare Depressionen mit über 1.500 wissenschaftlichen Literaturstellen zur Verfügung.[193] Unabhängig davon finden sich u. a. Einführungen, psychoanalytische Schriften und Ratgeberliteratur.
Einführungen
- Michael Bauer, Anne Berghöfer, Mazda Adli (Hrsg.): Akute und therapieresistente Depressionen. Pharmakotherapie – Psychotherapie – Innovationen 2., vollständig überarbeitete und erweiterte Auflage. Springer, Berlin 2005, ISBN 3-540-40617-4.
- Tom Bschor (Hrsg.): Behandlungsmanual therapieresistente Depression: Pharmakotherapie – somatische Therapieverfahren – Psychotherapie. Kohlhammer, Stuttgart 2008, ISBN 978-3-17-019465-6.
- Martin Hautzinger: Kognitive Verhaltenstherapie bei Depressionen. 8. Auflage. Beltz, Weinheim 2021, ISBN 978-3-621-28814-9.
- Martin Hautzinger: Akute Depression (= Fortschritte der Psychotherapie. Band 40). 2. überarbeitete Auflage, Hogrefe, Göttingen 2023, ISBN 978-3-8017-3167-0.
- Piet C. Kuiper: Seelenfinsternis. Die Depression eines Psychiaters. Fischer-Taschenbuch-Verlag, Frankfurt am Main 1995, ISBN 3-596-12764-5 (niederländisch: Ver heen. Übersetzt von Marlis Menges).
- Clark Lawlor: From Melancholia to Prozac: A history of depression. Oxford University Press, Oxford 2012, ISBN 978-0-19-958579-3.
- Rainer Tölle, Klaus Windgassen: Psychiatrie: Einschließlich Psychotherapie. 17., überarbeitete und ergänzte Auflage. Springer, Berlin/Heidelberg 2014, ISBN 978-3-642-54699-0.
Psychoanalytische Schriften
- Joachim Küchenhoff: Depression (= Analyse der Psyche und Psychotherapie. Band 16). Psychosozial-Verlag, Gießen 2017, ISBN 978-3-8379-2705-4 (Inhaltsverzeichnis und Leseprobe [PDF; abgerufen am 21. August 2018]).
- Marianne Leuzinger-Bohleber, Ulrich Bahrke, Alexa Negele (Hrsg.): Chronische Depression. Verstehen – Behandeln – Erforschen (= Schriften des Sigmund-Freud-Instituts. Band 3, Nr. 1). Vandenhoeck & Ruprecht, Göttingen / Bristol CT 2013, ISBN 978-3-525-45168-7.
- Marianne Leuzinger-Bohleber, Martin Hautzinger, Wolfram Keller u. a.: Psychoanalytische und kognitiv-behaviorale Langzeitbehandlung chronisch depressiver Patienten bei randomisierter oder präferierter Zuweisung. Ergebnisse der LAC-Studie. In: Psyche. Zeitschrift für Psychoanalyse. Band 73, Nr. 2, 2019, S. 77–105 (pep-web.org [abgerufen am 31. Oktober 2021]).
Ratgeberliteratur
- Barbara Bojack: Depressionen im Alter: ein Ratgeber für Angehörige. Psychiatrie-Verlag, Bonn 2003, ISBN 3-88414-359-X.
- Depression erkennen und behandeln. Informationsbroschüre für Patienten und Angehörige, herausgegeben vom Bundesverband für Gesundheitsinformation und Verbraucherschutz – Info Gesundheit. medcom, Bonn 2013, ISBN 978-3-931281-50-2.
- Pia Fuhrmann, Alexander von Gontard: Depression und Angst bei Klein- und Vorschulkindern: Ein Ratgeber für Eltern und Erzieher. Hogrefe, Göttingen 2015, ISBN 978-3-8017-2627-0.
- Gunter Groen, Wolfgang Ihle, Maria Elisabeth Ahle, Franz Petermann: Ratgeber Traurigkeit, Rückzug, Depression: Informationen für Betroffene, Eltern, Lehrer und Erzieher. Hogrefe, Göttingen 2012, ISBN 978-3-8017-2382-8.
- Ulrich Hegerl, Svenja Niescken: Depressionen bewältigen: Die Lebensfreude wiederfinden. 3. Auflage. TRIAS, Stuttgart 2013, ISBN 978-3-8304-6781-6.
- Ruedi Josuran, Verena Hoehne, Daniel Hell: Mittendrin und nicht dabei: Mit Depressionen leben lernen (= Econ. Band 71021). Econ-Taschenbuch-Verlag, München 2002, ISBN 3-548-36428-4.
- Anke Rohde: Postnatale Depressionen und andere psychische Probleme: Ein Ratgeber für betroffene Frauen und Angehörige. Kohlhammer, Stuttgart 2014, ISBN 978-3-17-022116-1.
- Larissa Wolkenstein, Martin Hautzinger: Ratgeber Chronische Depression. Informationen für Betroffene und Angehörige. Hogrefe, Göttingen 2015, ISBN 978-3-8444-2516-1.
- Martin Hautzinger/Mazda Adli (Hrsg.): Praxishandbuch Depression. Ursachen - Diagnostik - Therapie. Elsevier, München 2023, ISBN 978-3-437-23031-8.
- Martin Hautzinger: Ratgeber Depression. Informationen für Betroffene und Angehörige. 3. aktualisierte Auflage. Hogrefe, Göttingen 2022, ISBN 978-3-8017-3168-7.
S3-Leitlinien
- Nationale Versorgungsleitlinie Unipolare Depression. Programm für Nationale Versorgungsleitlinien (NVL), Stand 2022, online Auf: awmf.org.
- Behandlung von depressiven Störungen bei Kindern und Jugendlichen. Deutsche Gesellschaft für Kinder- und Jugendpsychiatrie, Psychosomatik und Psychotherapie (DGKJP), Stand 1. Juli 2013, gültig bis 30. Juni 2018 online Auf: awmf.org
Weblinks
| Weitere Inhalte in den Schwesterprojekten der Wikipedia:
| ||
| Commons | – Medieninhalte (Kategorie) | |
| Wiktionary | – Wörterbucheinträge | |
| Wikiversity | – Kursmaterialien | |
- Depression – redaktionell betreute Linksammlung im Gemeinschaftsprojekt Psychlinker des Leibniz-Zentrum für Psychologische Information und Dokumentation und der Saarländischen Universitäts- und Landesbibliothek
- Was ist eine Depression? Informationsportal Neurologen und Psychiater im Netz, herausgegeben von mehreren deutschen und schweizerischen Berufsverbänden und Fachgesellschaften.
- Leitliniensynopse für ein DMP Depressionen. Institut für Qualität und Wirtschaftlichkeit im Gesundheitswesen, IQWiG-Berichte, Nr. 502, 4. April 2017.
- Heike Le Ker: Körper und Psyche: Wie Entzündungen Depressionen auslösen. In: Spiegel Online, 17. April 2015.
Labordiagnostik
- IMD Labor Berlin – Diagnostkinformation Nr. 242: Genetische Veränderungen des Neurotransmitter-Haushaltsprädisponieren für depressive Symptomatiken. (PDF; 199 kB) imd-berlin.de; abgerufen am 31. März 2021.
- Depression – Diagnostik per Bluttest. (Nach einer Mitteilung der Medizinischen Universität Wien; aus der Zeitschrift Fortschritte der Neurologie und Psychiatrie. Band 82, Nr. 6, Juni 2014, S. 303 doi:10.1055/s-0034-1381274) thieme.de; abgerufen am 31. März 2021.
Einzelnachweise
- ↑ E. Bromet, L. H. Andrade, I. Hwang, N. A. Sampson, J. Alonso, G. de Girolamo, R. de Graaf, K. Demyttenaere, C. Hu, N. Iwata, A. N. Karam, J. Kaur, S. Kostyuchenko, J. P. Lépine, D. Levinson, H. Matschinger, M. E. Mora, M. O. Browne, J. Posada-Villa, M. C. Viana, D. R. Williams, R. C. Kessler: Cross-national epidemiology of DSM-IV major depressive episode. In: BMC Medicine. Band 9, 2011, S. 90, doi:10.1186/1741-7015-9-90. PMID 21791035, PMC 3163615 (freier Volltext) (Review).
- ↑ E. Jane Costello, A. Erkanli, A. Angold: Is there an epidemic of child or adolescent depression? In: Journal of child psychology and psychiatry, and allied disciplines. Band 47, Nummer 12, Dezember 2006, S. 1263–1271, doi:10.1111/j.1469-7610.2006.01682.x. PMID 17176381 (Review).
- ↑ a b E. M. Bitzer, T. G. Grobe u. a.: Barmer GEK Report Krankenhaus 2011. (= Schriftenreihe zur Gesundheitsanalyse. Band 9). Barmer GEK, 2011. S. 78, ISBN 978-3-537-44109-6. barmer.de ( vom 14. November 2021 im Internet Archive) (PDF).
- ↑ Statistik des Rentenzugangs. Deutsche Rentenversicherung Bund (Hrsg.), Statistisches Bundesamt, 2012, gbe-bund.de
- ↑ Arbeitsunfähigkeit bei erwerbstätigen AOK-Mitgliedern. Statistisches Bundesamt, 2013. www.gbe-bund.de
- ↑ D. Richter, K. Berger u. a.: Nehmen psychische Störungen zu? Eine systematische Literaturübersicht. In: Psychiatrische Praxis. 35, 2008, S. 321–330.
- ↑ A. V. Horwitz, J. C. Wakefield: The Loss of Sadness. How Psychiatry Transformed Normal Sorrow Into Depressive Disorder. Oxford University Press, Oxford / New York 2007.
- ↑ H. Spiessl, F. Jacobi: Nehmen psychische Störungen zu? In: Psychiatrische Praxis. 35, 2008, S. 318–320.
- ↑ J. M. Twenge, B. Gentile u. a.: Birth cohort increases in psychopathology among young Americans, 1938–2007: A cross-temporal meta-analysis of the MMPI. In: Clin Psychol Rev. 30, 2010, S. 145–154.
- ↑ a b B. H. Hidaka: Depression as a disease of modernity: explanations for increasing prevalence. In: Journal of affective disorders. Band 140, Nummer 3, November 2012, S. 205–214, doi:10.1016/j.jad.2011.12.036, PMID 22244375, PMC 3330161 (freier Volltext) (Review).
- ↑ DAK-Gesundheitsreport 2011. Deutsche Angestellten-Krankenkasse, Hamburg 2011.
- ↑ Daten nach Depressionsatlas der TK 2014; siehe Florian Staeck: Immer mehr Fehltage wegen Depressionen. Ärzte Zeitung online, 28. Januar 2015.
- ↑ Depressionen: Vor allem ältere Studierende sind gefährdet. Auf: aerzteblatt.de vom 22. Februar 2018.
- ↑ a b c d e DGPPN u. a.: Nationale VersorgungsLeitlinie – Unipolare Depression. Springer-Verlag, Berlin/Heidelberg 2011, ISBN 978-3-642-13103-5, S. 37 (Langfassung ( vom 31. März 2017 im Internet Archive)).
- ↑ a b Rainer Tölle: Psychiatrie. 2012, ISBN 978-3-662-22357-4, S. 238–239, Online.
- ↑ Psychologie: Depression – die Krankheit mit dem Mangel an Sinn. Welt online, abgerufen am 19. Februar 2012.
- ↑ Birgit Borsutzky: Schmerzhaft laut: Wenn Geräusche zur Qual werden. ( vom 15. Mai 2014 im Internet Archive) Bericht zur Sendung Odysso Auf: swr.de.
- ↑ Arielle S. Keller, John E. Leikauf, Bailey Holt-Gosselin, Brooke R. Staveland, Leanne M. Williams: Paying attention to attention in depression. In: Translational Psychiatry. Band 9, Nr. 1, Dezember 2019, ISSN 2158-3188, S. 279, doi:10.1038/s41398-019-0616-1, PMID 31699968, PMC 6838308 (freier Volltext).
- ↑ D. A. Bangasser, R. J. Valentino: Sex differences in stress-related psychiatric disorders: neurobiological perspectives. In: Frontiers in neuroendocrinology. Band 35, Nummer 3, August 2014, S. 303–319, doi:10.1016/j.yfrne.2014.03.008. PMID 24726661, PMC 4087049 (freier Volltext) (Review).
- ↑ Christiane Nevermann, Hannelore Reicher: Depressionen im Kindes- und Jugendalter. C. H. Beck, München 2001, ISBN 3-406-47566-3.
- ↑ G. Groen, F. Petermann: Depressive Störungen. In F. Petermann (Hrsg.): Lehrbuch der Klinischen Kinderpsychologie. 6., vollständig überarbeitete Auflage, Hogrefe, Göttingen 2008, S. 427–443.
- ↑ Annemarie Dührssen: Psychogene Erkrankungen bei Kindern und Jugendlichen. 10. Auflage, Göttingen 1974, S. 81 f. und S. 216.
- ↑ S3-Leitlinie/Nationale Versorgungsleitlinie Unipolare Depression – Langfassung. 2022 (online).
- ↑ Vitamin B-12 and depression: Are they related? In: Mayo Clinic.
- ↑ Experten untersuchen Viren als Auslöser psychischer Erkrankungen – Innovations Report. In: www.innovations-report.de.
- ↑ M. Ledochowski, B. Sperner-Unterweger, B. Widner, D. Fuchs: Fructose malabsorption is associated with early signs of mental depression. In: European Journal of Medical Research. Band 3, Nr. 6, 1998, S. 295–298, PMID 9620891.
- ↑ WHO ICD-11: 6A71.1 Recurrent depressive disorder, current episode moderate, without psychotic symptoms. Abgerufen am 15. April 2024.
- ↑ WHO ICD-11: 6A71.2 Recurrent depressive disorder, current episode moderate, with psychotic symptoms. Abgerufen am 15. April 2024.
- ↑ Anna M. Ehret: DSM-IV und DSM-5: Was hat sich tatsächlich verändert? (Review). In: Verhaltenstherapie. Band 23, Nr. 4, 2013, ISSN 1016-6262, S. 258–266, doi:10.1159/000356537 (Für Major Depression siehe S. 262).
- ↑ a b c d e f g h i j S3-Leitlinie/Nationale Versorgungs-Leitlinie Unipolare Depression, 2015, gültig bis 2020, letzte Bearbeitung 03/2017. (PDF) DGPPN, BÄK, KBV, AWMF, archiviert vom am 13. Juli 2017; abgerufen am 27. August 2017.
- ↑ Stichwort: Entlastungsdepression. In: Dorsch. Lexikon der Psychologie. Abgerufen am 24. September 2024.
- ↑ H.-P. Haack: Häufigkeit der larvierten Depression. In: Die Medizinische Welt. (43|85), 1985, S. 1370–1373.
- ↑ H.-P. Haack, H. Kick: Wie häufig ist Kopfschmerz Ausdruck einer endogenen Depression? In: Deutsche Medizinische Wochenschrift. Band 111, Nr. 16, 05/1986, S. 621–624.
- ↑ T. Bschor: Larvierte Depression: Aufstieg und Fall einer Diagnose. (PDF) In: Psychiatrische Praxis. Nr. 29, 2002, S. 207–210; abgerufen am 16. Dezember 2015.
- ↑ M. Riedel, F. Seemüller, F. Wickelmaier, R. Schennach-Wolff, M. Adli, M. Bauer, K. Kranmüller, P. Brieger, G. Laux, W. Bender, I. Häuser, J. Zeiler, W. Gaebel, M. Jäger, H.-J. Möller, V. Henkel: Häufigkeit und klinische Charakteristika von atypisch depressiven Symptomen: Stationäre Patienten mit Major Depression. In: Nervenheilkunde. Band 28, Nr. 04, 2009, ISSN 0722-1541, S. 193–199, doi:10.1055/s-0038-1628602.
- ↑ a b c DGPPN, BÄK, KBV, AWMF: S3-Leitlinie/Nationale Versorgungsleitlinie Unipolare Depression – Langfassung. Hrsg.: AWMF. 2. Auflage. AWMF-Register-Nr.: nvl-005, Nr. 5, 2015, S. 24 (awmf.org [PDF]).
- ↑ K. S. Kendler, L. M. Karkowski, C. A. Prescott: Causal relationship between stressful life events and the onset of major depression. In: The American journal of psychiatry. Band 156, Nummer 6, Juni 1999, S. 837–841, doi:10.1176/ajp.156.6.837, PMID 10360120.
- ↑ Wohlbefinden: Menschen mit ausgeprägtem Neandertaler-Gen sind eher depressiv | ze.tt. In: Die Zeit. Abgerufen am 13. September 2023.
- ↑ Colin Barras: Our Neanderthal genes linked to risk of depression and addiction. doi:10.1126/science.aad2149 (amerikanisches Englisch, newscientist.com [abgerufen am 13. September 2023]).
- ↑ E. M. Byrne, T. Carrillo-Roa, A. K. Henders, L. Bowdler, A. F. McRae, A. C. Heath, N. G. Martin, G. W. Montgomery, L. Krause, N. R. Wray: Monozygotic twins affected with major depressive disorder have greater variance in methylation than their unaffected co-twin. In: Translational psychiatry. Band 3, 2013, S. e269, doi:10.1038/tp.2013.45. PMID 23756378, PMC 3693404 (freier Volltext).
- ↑ S. Ripke u. a.: A mega-analysis of genome-wide association studies for major depressive disorder. In: Molecular psychiatry. Band 18, Nummer 4, April 2013, S. 497–511, doi:10.1038/mp.2012.21. PMID 22472876, PMC 3837431 (freier Volltext) (Review).
- ↑ Hans Bangen: Geschichte der medikamentösen Therapie der Schizophrenie. Berlin 1992, ISBN 3-927408-82-4. S. 94.
- ↑ Monika Pritzel, Matthias Brand, J. Markowitsch: Gehirn und Verhalten: Ein Grundkurs der physiologischen Psychologie. Springer, 2003, ISBN 3-8274-2340-6, S. 513.
- ↑ Jeffrey R. Lacasse, Jonathan Leo: Serotonin and Depression: A Disconnect between the Advertisements and the Scientific Literature. In: PLOS Medicine. Band 2, Nr. 12, Artikel e392, 8. November 2005.
- ↑ M. Hamon, P. Blier: Monoamine neurocircuitry in depression and strategies for new treatments. In: Progress in neuro-psychopharmacology & biological psychiatry. Band 45, August 2013, S. 54–63; doi:10.1016/j.pnpbp.2013.04.009, PMID 23602950 (Review).
- ↑ Wolfgang Engelmann: Lithiumionen gegen Depressionen: Ist die Tagesuhr an endogenen Depressionen beteiligt? Experimente auf Spitzbergen. Publikation der Universität Tübingen, Tübingen, Dezember 2010, uni-tuebingen.de (PDF; 14 MB).
- ↑ J. Mendels: Lithium in the treatment of depression. In: American Journal of Psychiatry, 1976, Band 133, Nr. 4, S. 373–378.
- ↑ P. C. Baastrupa, J. C. Poulsen, M. Schoub, K. Thomsen, A. Amdisen: [Prophylactic Lithium: Double blind discontinuation in manic-depressive and recurrent-depressive disorders]. In: The Lancet, Band 296, Nr. 7668, 15. August 1970, S. 326–330.
- ↑ Hintergrund – Medizin: Wenn harmlose Erreger psychisch krank machen. ( vom 12. Mai 2007 im Internet Archive) wissenschaft.de, 9. Mai 2007.
- ↑ Robert Dantzer, Jason C. O’Connor, Gregory G. Freund, Rodney W. Johnson, Keith W. Kelley: From inflammation to sickness and depression: when the immune system subjugates the brain. In: Nature Reviews Neuroscience. Band 9, Nr. 1, Januar 2008, S. 46–56, doi:10.1038/nrn2297.
- ↑ Frank Block, Christian Prüter (Hrsg.): Medikamentös induzierte neurologische und psychiatrische Störungen. Springer-Verlag, Berlin 2006, ISBN 3-540-28590-3.
- ↑ Monika Keller: Depression. In: Eberhard Aulbert, Friedemann Nauck, Lukas Radbruch (Hrsg.): Lehrbuch der Palliativmedizin. Schattauer, Stuttgart 1997, 3. aktualisierte Auflage 2012, ISBN 978-3-7945-2666-6, S. 1077–1095; hier: S. 1083.
- ↑ T. Renoir, T. Y. Pang, L. Lanfumey: Drug withdrawal-induced depression: serotonergic and plasticity changes in animal models. In: Neuroscience and biobehavioral reviews. Band 36, Nummer 1, Januar 2012, S. 696–726, doi:10.1016/j.neubiorev.2011.10.003. PMID 22037449 (Review).
- ↑ E. J. Ip, D. H. Lu, M. J. Barnett, M. J. Tenerowicz, J. C. Vo, P. J. Perry: Psychological and physical impact of anabolic-androgenic steroid dependence. In: Pharmacotherapy. Band 32, Nummer 10, Oktober 2012, S. 910–919, doi:10.1002/j.1875-9114.2012.01123, PMID 23033230.
- ↑ C. A. Lewis, A. S. Kimmig, R. G. Zsido, A. Jank, B. Derntl, J. Sacher: Effects of Hormonal Contraceptives on Mood: A Focus on Emotion Recognition and Reactivity, Reward Processing, and Stress Response. In: Current psychiatry reports. Band 21, Nummer 11, 11 2019, S. 115, doi:10.1007/s11920-019-1095-z, PMID 31701260, PMC 6838021 (freier Volltext) (Review).
- ↑ S3-Leitlinie Hormonelle Empfängnisverhütung der Deutsche Gesellschaft für Gynäkologie und Geburtshilfe e. V. (DGGG). In: AWMF online (Stand 2020)
- ↑ Werner Rath, Klaus Friese: Erkrankungen in der Schwangerschaft. Thieme, 2005, S. 347.
- ↑ Jonathan Evans: Cohort study of depressed mood during pregnancy and after childbirth. In: BMJ. Band 323, 2001, S. 257–260 (4. August 2001).
- ↑ A. Skalkidou, C. Hellgren, E. Comasco, S. Sylvén, I. Sundström Poromaa: Biological aspects of postpartum depression. In: Women’s health. Band 8, Nummer 6, November 2012, S. 659–672, doi:10.2217/whe.12.55. PMID 23181531 (Review).
- ↑ U. Halbreich, S. Karkun: Cross-cultural and social diversity of prevalence of postpartum depression and depressive symptoms. In: Journal of affective disorders. Band 91, Nummer 2–3, April 2006, S. 97–111, doi:10.1016/j.jad.2005.12.051. PMID 16466664 (Review).
- ↑ a b c M. Hautzinger, R. de Jong-Meyer: Depressionen. In: H. Reinecker (Hrsg.): Lehrbuch der Klinischen Psychologie und Psychotherapie. Hogrefe, Göttingen 2003.
- ↑ Almeida et al.: Cognitive vulnerability to depression in children and adolescents: a literature review. In: Gerais: Revista Interinstitucional de Psicologia. Band 10, Nr. 1, 2017, S. 133.
- ↑ Daniel Goleman: Emotional Intelligence. Why It Can Matter More Than IQ. Bantam Books, New York 1995, ISBN 0-553-09503-X, S. 240–245.; Maria Kovac, David Goldston: Cognitive and Social Development of Depressed Children and Adolescents. In: Journal of the American Academy of Child and Adolescent Psychiatry. Mai 1991; Daniel Goleman: Childhood Depression May Herald Adult Ills. In: New York Times. 11. Januar 1994.
- ↑ Gregory Clarke: Prevention of Depression in At-Risk High School Adolescents. Konferenzpapier, American Academy of Child and Adolescent Psychiatry, Oktober 1993.
- ↑ eingeschränkte Vorschau in der Google-Buchsuche
- ↑ Annette Schaub, Elisabeth Roth, Ulrich Goldmann: Kognitiv-psychoedukative Therapie zur Bewältigung von Depressionen. 2. Auflage. Hogrefe, 2006, ISBN 3-8017-1999-5. (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ Sona Dimidjian, Ruth Herman-Dunn: Verhaltensaktivierung bei Depression: eine Methode zur Behandlung von Depression. 1. Auflage. Kohlhammer, Stuttgart 2015, ISBN 978-3-17-022936-5.
- ↑ James N. Butcher, Susan Mineka, Jill M. Hooley: Klinische Psychologie. Pearson Studium, 2009, S. 296.
- ↑ Interview mit Günter H. Seidler: Syrien: „Ich bezweifle, dass es dort je wieder eine funktionierende Zivilgesellschaft geben kann“. Spektrum.de, 25. September 2015, abgerufen am 20. Oktober 2015.
- ↑ Katja Beesdo-Baum, Hans-Ulrich Wittchen: Depressive Störungen: Major Depression und Persistierende Depressive Störung (Dysthymie). In: Klinische Psychologie & Psychotherapie. Springer, Berlin, Heidelberg 2020, ISBN 978-3-662-61814-1, S. 1043, doi:10.1007/978-3-662-61814-1_46.
- ↑ James N. Butcher, Susan Mineka, Jill M. Hooley: Klinische Psychologie. Pearson Studium, 2009, S. 307.
- ↑ Bärbel Meschkutat, Martina Stackelbeck, Georg Langenhoff: Der Mobbing-Report – Repräsentativstudie für die Bundesrepublik Deutschland. Wirtschaftsverlag NW, Dortmund 2002, ISBN 3-89701-822-5; Volltext (PDF; 614 kB).
- ↑ James N. Butcher, Susan Mineka, Jill M. Hooley: Klinische Psychologie. Pearson Studium, 2009, S. 309.
- ↑ Gudrun Banck, Herbert Will, Yvonne Grabenstedt: Depression: Psychodynamik und Therapie. Kohlhammer, 2008, ISBN 978-3-17-020122-4, S. 80–81 (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ a b c Ulrike Lehmkuhl, Heiner Sasse, Pit Wahl: Wozu leben wir? Sinnfragen und Werte heute. Vandenhoeck & Ruprecht, 2007, ISBN 978-3-647-45014-8, S. 62–63 (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ a b Stavros Mentzos: Depression und Manie: Psychodynamik und Therapie affektiver Störungen. Vandenhoeck & Ruprecht, 2011, ISBN 978-3-525-45775-7, S. 63–64 (google.de).
- ↑ R. M. Nesse: Is depression an adaptation? In: Archives Of General Psychiatry. Band 57, 2000, S. 14–20, doi:10.1001/archpsyc.57.1.14.
- ↑ J. S. Price, R. Gardner u. a.: Territory, rank and mental health: the history of an idea. In: Evol Psychol. Band 5, 2007, S. 531–554 (sagepub.com [PDF]).
- ↑ P. J. Watson, P. W. Andrews: Toward a revised evolutionary adaptationist analysis of depression: the social navigation hypothesis. In: Journal of affective disorders, Band 72, 2002, S. 1–14.
- ↑ D. Bhugra, A. Mastrogianni: Globalisation and mental disorders. Overview with relation to depression. In: British Journal of Psychiatry. Band 184, 2004, S. 10–20.
- ↑ Elisabeth Summer: Macht die Gesellschaft depressiv? Alain Ehrenbergs Theorie des „erschöpften Selbst“ im Licht sozialwissenschaftlicher und therapeutischer Befunde. Transcript, Bielefeld 2008.
- ↑ A. H. Miller, C. L. Raison: The role of inflammation in depression: from evolutionary imperative to modern treatment target. In: Nature Reviews Immunology. Band 16, Nummer 1, Januar 2016, S. 22–34, doi:10.1038/nri.2015.5, PMID 26711676, PMC 5542678 (freier Volltext) (Review).
- ↑ a b E. H. Hagen: Evolutionary theories of depression: a critical review. In: Canadian journal of psychiatry. Revue canadienne de psychiatrie, Band 56, Nummer 12, Dezember 2011, S. 716–726; doi:10.1177/070674371105601203, PMID 22152640 (Review), sagepub.com (PDF).
- ↑ R. Feder: Clinical Depression Is a Disease State, Not an Adaptation. In: Archives of General Psychiatry. Band 58, November 2001, S. 1084.
- ↑ Das Informationssystem der Gesundheitsberichterstattung des Bundes. Statistisches Bundesamt, Bonn 2012 (gbe-bund.de).
- ↑ Hautzinger: Psychotherapie der Depression. In: Bundesgesundheitsblatt – Gesundheitsforschung – Gesundheitsschutz. Schwerpunkt Depression. Band 51, 2008, S. 422–429, PMID 18345471.
- ↑ Leuzinger-Bohleber et al., 2019, PMID 30384775.
- ↑ Vgl. S3-Leitlinie (Langfassung).
- ↑ Depression lässt sich auch online mildern. Ärzte Zeitung online, 14. Juni 2017; abgerufen am 19. Juni 2017.
- ↑ Online-Tool. Deutsche Depressionshilfe; abgerufen am 15. November 2022.
- ↑ Katja Beesdo-Baum, Hans-Ulrich Wittchen: Depressive Störungen: Major Depression und Persistierende Depressive Störung (Dysthymie). In: Klinische Psychologie & Psychotherapie. Springer, Berlin, Heidelberg 2020, ISBN 978-3-662-61814-1, S. 1055 f., doi:10.1007/978-3-662-61814-1_46.
- ↑ M. L. van Hees, T. Rotter, T. Ellermann, S. M. Evers: The effectiveness of individual interpersonal psychotherapy as a treatment for major depressive disorder in adult outpatients: a systematic review. In: BMC psychiatry. Band 13, 2013, S. 22, doi:10.1186/1471-244X-13-22. PMID 23312024, PMC 3558333 (freier Volltext) (Review).
- ↑ DGPPN, BÄK, KBV, AWMF für die Leitliniengruppe Unipolare Depression (Hrsg.): S3-Leitlinie/Nationale VersorgungsLeitlinie. Unipolare Depression. Langfassung. Version 5, 2. Auflage. 2015, doi:10.6101/AZQ/000364 (online [ vom 13. Juli 2017 im Internet Archive] [PDF; 2,7 MB; abgerufen am 1. Dezember 2021]).
- ↑ J. C. Fournier, R. J. DeRubeis, S. D. Hollon, S. Dimidjian, J. D. Amsterdam, R. C. Shelton, J. Fawcett: Antidepressant drug effects and depression severity: a patient-level meta-analysis. In: Journal of the American Medical Association. (JAMA) Band 303, Nummer 1, Januar 2010, S. 47–53, doi:10.1001/jama.2009.1943. PMID 20051569, PMC 3712503 (freier Volltext) (Review).
- ↑ a b Chronische und therapieresistente Depression — Diagnostik und Stufentherapie. In: Deutsches Ärzteblatt. 7. November 2014, abgerufen am 6. November 2021.
- ↑ D. Santarsieri, T. L. Schwartz: Antidepressant efficacy and side-effect burden: a quick guide for clinicians. In: Drugs in context. Band 4, 2015, S. 212290, doi:10.7573/dic.212290. PMID 26576188, PMC 4630974 (freier Volltext) (Review).
- ↑ F. L. Rocha, C. Fuzikawa, R. Riera, C. Hara: Combination of antidepressants in the treatment of major depressive disorder: a systematic review and meta-analysis. In: Journal of clinical psychopharmacology. Band 32, Nummer 2, April 2012, S. 278–281, doi:10.1097/JCP.0b013e318248581b. PMID 22367652 (Review).
- ↑ a b J. M. Ferguson: SSRI Antidepressant Medications: Adverse Effects and Tolerability. In: Primary care companion to the Journal of clinical psychiatry. Band 3, Nummer 1, Februar 2001, S. 22–27. PMID 15014625, PMC 181155 (freier Volltext).
- ↑ A. Akincigil, J. R. Bowblis, C. Levin, J. T. Walkup, S. Jan, S. Crystal: Adherence to antidepressant treatment among privately insured patients diagnosed with depression. In: Medical care. Band 45, Nummer 4, April 2007, S. 363–369, doi:10.1097/01.mlr.0000254574.23418.f6. PMID 17496721, PMC 2882940 (freier Volltext).
- ↑ W. W. Chong, P. Aslani, T. F. Chen: Effectiveness of interventions to improve antidepressant medication adherence: a systematic review. In: International journal of clinical practice. Band 65, Nummer 9, September 2011, S. 954–975, doi:10.1111/j.1742-1241.2011.02746.x. PMID 21849010 (Review).
- ↑ Brigitte Woggon: Behandlung mit Psychopharmaka. 2. Auflage. Hans Huber, Bern 2005, ISBN 3-456-83538-8.
- ↑ A. A. Crawford, S. Lewis, D. Nutt, T. J. Peters, P. Cowen, M. C. O’Donovan, N. Wiles, G. Lewis: Adverse effects from antidepressant treatment: randomised controlled trial of 601 depressed individuals. In: Psychopharmacology. Band 231, Nummer 15, August 2014, S. 2921–2931, doi:10.1007/s00213-014-3467-8. PMID 24525810, PMC 4099525 (freier Volltext).
- ↑ P. K. Gillman: Tricyclic antidepressant pharmacology and therapeutic drug interactions updated. In: British journal of pharmacology. Band 151, Nummer 6, Juli 2007, S. 737–748, doi:10.1038/sj.bjp.0707253, PMID 17471183, PMC 2014120 (freier Volltext) (Review).
- ↑ U. Bonnet: Moclobemide: therapeutic use and clinical studies. In: CNS drug reviews. Band 9, Nummer 1, 2003, S. 97–140. PMID 12595913 (freier Volltext) (Review).
- ↑ A. C. Nugent, N. Diazgranados, P. J. Carlson, L. Ibrahim, D. A. Luckenbaugh, N. Brutsche, P. Herscovitch, W. C. Drevets, C. A. Zarate: Neural correlates of rapid antidepressant response to ketamine in bipolar disorder. In: Bipolar disorders. Band 16, Nummer 2, März 2014, S. 119–128, doi:10.1111/bdi.12118. PMID 24103187, PMC 3949142 (freier Volltext).
- ↑ A. McGirr, M. T. Berlim, D. J. Bond, M. P. Fleck, L. N. Yatham, R. W. Lam: A systematic review and meta-analysis of randomized, double-blind, placebo-controlled trials of ketamine in the rapid treatment of major depressive episodes. In: Psychological medicine. Band 45, Nummer 4, März 2015, S. 693–704, doi:10.1017/S0033291714001603. PMID 25010396 (Review).
- ↑ L. Reinstatler, N. A. Youssef: Ketamine as a potential treatment for suicidal ideation: a systematic review of the literature. In: Drugs in R & D. Band 15, Nummer 1, März 2015, S. 37–43, doi:10.1007/s40268-015-0081-0, PMID 25773961, PMC 4359177 (freier Volltext) (Review).
- ↑ D. R. Lara, L. W. Bisol, L. R. Munari: Antidepressant, mood stabilizing and procognitive effects of very low dose sublingual ketamine in refractory unipolar and bipolar depression. In: The international journal of neuropsychopharmacology / official scientific journal of the Collegium Internationale Neuropsychopharmacologicum. Band 16, Nummer 9, Oktober 2013, S. 2111–2117, doi:10.1017/S1461145713000485. PMID 23683309.
- ↑ C. M. Coyle, K. R. Laws: The use of ketamine as an antidepressant: a systematic review and meta-analysis. In: Human psychopharmacology. Band 30, Nummer 3, Mai 2015, S. 152–163, doi:10.1002/hup.2475, PMID 25847818 (Review).
- ↑ T. A. Henderson: Practical application of the neuroregenerative properties of ketamine: real world treatment experience. In: Neural regeneration research. Band 11, Nummer 2, Februar 2016, S. 195–200, doi:10.4103/1673-5374.177708, PMID 27073354, PMC 4810965 (freier Volltext) (Review).
- ↑ Roland Seifert, Lutz Hein: Ketamin zur Behandlung von Depression und Suizidalität. ( vom 14. Juli 2020 im Internet Archive) (PDF) In: BIOspektrum, 21. Jahrgang, Wissenschaft Aktuell, 4/2015, S. 419, Springer-Verlag; abgerufen am 19. Dezember 2015.
- ↑ P. Zanos, R. Moaddel, P. J. Morris, P. Georgiou, J. Fischell, G. I. Elmer, M. Alkondon, P. Yuan, H. J. Pribut, N. S. Singh, K. S. Dossou, Y. Fang, X. P. Huang, C. L. Mayo, I. W. Wainer, E. X. Albuquerque, S. M. Thompson, C. J. Thomas, C. A. Zarate, T. D. Gould: NMDAR inhibition-independent antidepressant actions of ketamine metabolites. In: Nature. Band 533, Nummer 7604, Mai 2016, S. 481–486, doi:10.1038/nature17998, PMID 27144355, PMC 4922311 (freier Volltext).
- ↑ Louis Y. Leung, Thomas A. Baillie: Comparative pharmacology in the rat of ketamine and its two principal metabolites, norketamine and (Z)-6-hydroxynorketamine. In: Journal of Medicinal Chemistry. Band 29, 1986, S. 2396, doi:10.1021/jm00161a043.
- ↑ Irving W. Wainer: Are basal D-serine plasma levels a predictive biomarker for the rapid antidepressant effects of ketamineand ketamine metabolites?. In: Psychopharmacology. 231, 2014, S. 4083, doi:10.1007/s00213-014-3736-6.
- ↑ Auf Ketamin-Basis: USA lassen Nasenspray gegen Depressionen zu. In: Spiegel Online. 6. März 2019 (Online [abgerufen am 6. März 2019]).
- ↑ Spravato Informationsseite. European Medicines Agency, 18. Dezember 2019, abgerufen am 14. April 2020 (englisch).
- ↑ AWMF (Hrsg.): S3-Leitlinie/Nationale Versorgungsleitlinie Unipolare Depression – Langfassung. 2. Auflage Version 5. 2015, S. 71–72 (awmf.org [PDF]).
- ↑ AWMF (Hrsg.): S3-Leitlinie/Nationale Versorgungsleitlinie Unipolare Depression – Langfassung. 2. Auflage Version 5. 2015, S. 72 (awmf.org [PDF]).
- ↑ S. H. Kennedy, R. W. Lam, N. L. Cohen, A. V. Ravindran: Clinical guidelines for the treatment of depressive disorders. In: Canadian Journal of Psychiatry. IV. Medications and other biological treatments., 46 Suppl 1, 2001, S. 38S–58S.
- ↑ R. N. Golden, B. N. Gaynes, R. D. Ekstrom, R. M. Hamer, F. M. Jacobsen, T. Suppes, K. L. Wisner, C. B. Nemeroff: The efficacy of light therapy in the treatment of mood disorders: a review and meta-analysis of the evidence. In: The American journal of psychiatry. Band 162, Nummer 4, April 2005, S. 656–662, doi:10.1176/appi.ajp.162.4.656. PMID 15800134 (Free Summary) (Review).
- ↑ Siegfried Kasper, Hans-Jürgen Möller: Herbst-/Winterdepression und Lichttherapie. Springer-Verlag, Berlin/Heidelberg 2011, ISBN 978-3-7091-0592-4, S. 168 (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ Nationale VersorgungsLeitlinie – Unipolare Depression. S. 132 (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ B. Nussbaumer, A. Kaminski-Hartenthaler, C. A. Forneris, L. C. Morgan, J. H. Sonis, B. N. Gaynes, A. Greenblatt, J. Wipplinger, L. J. Lux, D. Winkler, M. G. Van Noord, J. Hofmann, G. Gartlehner: Light therapy for preventing seasonal affective disorder. In: The Cochrane database of systematic reviews. Band 11, 2015, S. CD011269, doi:10.1002/14651858.CD011269.pub2. PMID 26558494 (Review).
- ↑ UK Electroconvulsive Therapy (ECT) Review Group: Efficacy and safety of electroconvulsive therapy in depressive disorders: a systematic review and meta-analysis. In: Lancet. Band 361, Nummer 9360, März 2003, S. 799–808, doi:10.1016/S0140-6736(03)12705-5. PMID 12642045 (Free Summary) (Review).
- ↑ M. Fink, C. H. Kellner, W. V. McCall: The role of ECT in suicide prevention. In: The journal of ECT. Band 30, Nummer 1, März 2014, S. 5–9, doi:10.1097/YCT.0b013e3182a6ad0d, PMID 24091903, (Review).
- ↑ G. Turecki, D. A. Brent: Suicide and suicidal behaviour. In: The Lancet. Band 387, Nummer 10024, März 2016, S. 1227–1239, doi:10.1016/S0140-6736(15)00234-2, PMID 26385066, PMC 5319859 (freier Volltext) (Review).
- ↑ T. G. Bolwig: How does electroconvulsive therapy work? Theories on its mechanism. In: Canadian journal of psychiatry. Revue canadienne de psychiatrie. Band 56, Nummer 1, Januar 2011, S. 13–18. PMID 21324238 (Review).
- ↑ K. Ishihara, M. Sasa: Mechanism underlying the therapeutic effects of electroconvulsive therapy (ECT) on depression. In: Japanese journal of pharmacology. Band 80, Nummer 3, Juli 1999, S. 185–189. PMID 10461762 (Freier Volltext) (Review).
- ↑ T. Zyss, A. Zieba, R. T. Hese, D. Dudek, B. Grabski, P. Gorczyca, R. Modrzejewska: Magnetic seizure therapy (MST)–a safer method for evoking seizure activity than current therapy with a confirmed antidepressant efficacy. In: Neuro endocrinology letters. Band 31, Nummer 4, 2010, S. 425–437. PMID 20802450 (Review).
- ↑ S. J. Rizvi, M. Donovan, P. Giacobbe, F. Placenza, S. Rotzinger, S. H. Kennedy: Neurostimulation therapies for treatment resistant depression: a focus on vagus nerve stimulation and deep brain stimulation. In: International review of psychiatry. Band 23, Nummer 5, Oktober 2011, S. 424–436, doi:10.3109/09540261.2011.630993. PMID 22200132 (Review).
- ↑ J. L. Martin, E. Martín-Sánchez: Systematic review and meta-analysis of vagus nerve stimulation in the treatment of depression: variable results based on study designs. In: European psychiatry: the journal of the Association of European Psychiatrists. Band 27, Nummer 3, April 2012, S. 147–155, doi:10.1016/j.eurpsy.2011.07.006. PMID 22137776 (Review).
- ↑ K. K. Kedzior, H. M. Gellersen, A. K. Brachetti, M. T. Berlim: Deep transcranial magnetic stimulation (DTMS) in the treatment of major depression: An exploratory systematic review and meta-analysis. In: Journal of affective disorders. Band 187, November 2015, S. 73–83, doi:10.1016/j.jad.2015.08.033. PMID 26321258 (Review).
- ↑ C. Rapinesi, F. S. Bersani, G. D. Kotzalidis, C. Imperatori, A. Del Casale, S. Di Pietro, V. R. Ferri, D. Serata, R. N. Raccah, A. Zangen, G. Angeletti, P. Girardi: Maintenance Deep Transcranial Magnetic Stimulation Sessions are Associated with Reduced Depressive Relapses in Patients with Unipolar or Bipolar Depression. In: Frontiers in neurology. Band 6, 2015, S. 16, doi:10.3389/fneur.2015.00016. PMID 25709596, PMC 4321576 (freier Volltext) (Review).
- ↑ B. N. Gaynes, S. W. Lloyd, L. Lux, G. Gartlehner, R. A. Hansen, S. Brode, D. E. Jonas, T. Swinson Evans, M. Viswanathan, K. N. Lohr: Repetitive transcranial magnetic stimulation for treatment-resistant depression: a systematic review and meta-analysis. In: The Journal of clinical psychiatry. Band 75, Nummer 5, Mai 2014, S. 477–489, doi:10.4088/JCP.13r08815. PMID 24922485 (Review).
- ↑ D. Meron, N. Hedger, M. Garner, D. S. Baldwin: Transcranial direct current stimulation (tDCS) in the treatment of depression: Systematic review and meta-analysis of efficacy and tolerability. In: Neuroscience and biobehavioral reviews. Band 57, Oktober 2015, S. 46–62, doi:10.1016/j.neubiorev.2015.07.012. PMID 26232699 (Review).
- ↑ a b DiGA-Verzeichnis des BfArM, abgerufen am 9. Juni 2021.
- ↑ Thaddeus Kostrubala: The Joy of Running. Lippincott, 1976, ISBN 0-397-01169-5.
- ↑ N. A. Singh, K. M. Clements u. a.: The efficacy of exercise as a long-term antidepressant in elderly subjects a randomized, controlled Trial. In: The Journals of Gerontology. 2001. doi:10.1093/gerona/56.8.M497.
- ↑ J. A. Blumenthal u. a.: Exercise and pharmacotherapy in the treatment of major depressive disorder. In: Psychosomatic Medicine. Band 69, Nr. 7, 2007, S. 587–596. PMC 2702700 (freier Volltext).
- ↑ Sport gegen die Depression. thieme.de.
- ↑ Umstrittener Nutzen: Bewegung und Sport als Antidepressiva. ( vom 23. April 2014 im Webarchiv archive.today) medscapemedizin.de
- ↑ Stimmungsaufheller: Die richtige Dosis Sport bei Depressionen. Abgerufen am 21. Februar 2019.
- ↑ Camille Lassale, G. David Batty, Amaria Baghdadli, Felice Jacka, Almudena Sánchez-Villegas: Healthy dietary indices and risk of depressive outcomes: a systematic review and meta-analysis of observational studies. In: Molecular Psychiatry. Band 24, Nr. 7, Juli 2019, ISSN 1476-5578, S. 965–986, doi:10.1038/s41380-018-0237-8.
- ↑ Omega-3 Fatty Acids. Springer International Publishing, Cham 2016, ISBN 978-3-319-40456-1, S. 267 ff., doi:10.1007/978-3-319-40458-5.
- ↑ Paola Bozzatello, Elena Brignolo, Elisa De Grandi and Silvio Bellino: Journal of Clinical Medicine. S. 95ff, abgerufen am 26. September 2020 (englisch).
- ↑ Ta-Wei Guu, David Mischoulon, Jerome Sarris, Joseph Hibbeln, Robert K. McNamara: International Society for Nutritional Psychiatry Research Practice Guidelines for Omega-3 Fatty Acids in the Treatment of Major Depressive Disorder. In: Psychotherapy and Psychosomatics. Band 88, Nr. 5, 2019, ISSN 0033-3190, S. 263–273, doi:10.1159/000502652.
- ↑ Jana Meixner: Wirkung nicht belegt: Tryptophan gegen Depression. In: Medizin transparent. 25. Mai 2020, abgerufen am 7. Juli 2020.
- ↑ Michael E. Thase: Depression and sleep: pathophysiology and treatment. In: Dialogues in Clinical Neuroscience. Band 8, Nr. 2, Juni 2006, ISSN 1294-8322, S. 217–226, PMID 16889107, PMC 3181772 (freier Volltext).
- ↑ S. B. Goldberg, R. P. Tucker, P. A. Greene, R. J. Davidson u. a.: Mindfulness-based interventions for psychiatric disorders: A systematic review and meta-analysis. In: Clinical Psychology Review. Band 59, Februar 2018, S. 52–60, doi:10.1016/j.cpr.2017.10.011. PMID 29126747 PMC 5741505 (freier Volltext).
- ↑ a b J. Wielgosz et al.:Mindfulness Meditation and Psychopathology. In: Annual Review of Clinical Psychology. 2019, Band 15, S. 285–316, doi:10.1146/annurev-clinpsy-021815-093423.
- ↑ M. A. Khusid, M. Vythilingam: The Emerging Role of Mindfulness Meditation as Effective Self-Management Strategy, Part 1: Clinical Implications for Depression, Post-Traumatic Stress Disorder, and Anxiety. In: Military medicine. Band 181, Nummer 9, 09 2016, S. 961–968, doi:10.7205/MILMED-D-14-00677, PMID 27612338 (Review).
- ↑ Yi-Yuan Tang, Britta K. Hölzel, Michael I. Posner: The neuroscience of mindfulness meditation. In: Nature Reviews Neuroscience. Band 16, 2015, S. 213–225, doi:10.1038/nrn3916.
- ↑ K.C.R. Fox et al.: Functional neuroanatomy of meditation: A review and meta-analysis of 78 functional neuroimaging investigations In: Neuroscience & Biobehavioral Reviews 2016, doi:10.1016/j.neubiorev.2016.03.021.
- ↑ J. A. Brewer et al.: Meditation experience is associated with differences in default mode network activity and connectivity In: Proceedings of the National Academy of Sciences of the United States of America. 2011, doi:10.1073/pnas.1112029108.
- ↑ Jacob Piet, Esben Hougaard: The effect of mindfulness-based cognitive therapy for prevention of relapse in recurrent major depressive disorder: A systematic review and meta-analysis. In: Clinical Psychology Review. Band 31. Jahrgang, S. 1032–1040, doi:10.1016/j.cpr.2011.05.002.
- ↑ Alberto Chiesa, Alessandro Serretti: Mindfulness based cognitive therapy for psychiatric disorders: A systematic review and meta-analysis. In: Psychiatry Research. 187. Jahrgang, S. 441–453, doi:10.1016/j.psychres.2010.08.011.
- ↑ W. Kuyken, R. Hayes, B. Barrett, R. Byng et al.: Effectiveness and cost-effectiveness of mindfulness-based cognitive therapy compared with maintenance antidepressant treatment in the prevention of depressive relapse or recurrence (PREVENT): a randomised controlled trial In: Lancet. Band 386, Jul 2015, doi:10.1016/S0140-6736(14)62222-4.
- ↑ a b Piyanee Klainin-Yobas, Win Nuang Oo, Pey Ying Suzanne Yew, Ying Lau: Effects of relaxation interventions on depression and anxiety among older adults: a systematic review. In: Aging & Mental Health. Band 19, Nr. 12, 2. Dezember 2015, ISSN 1360-7863, S. 1043–1055, doi:10.1080/13607863.2014.997191 (tandfonline.com [abgerufen am 29. Oktober 2021]).
- ↑ Mike Armour, Caroline A. Smith, Li-Qiong Wang, Dhevaksha Naidoo, Guo-Yan Yang: Acupuncture for Depression: A Systematic Review and Meta-Analysis. In: Journal of Clinical Medicine. Band 8, Nr. 8, 31. Juli 2019, ISSN 2077-0383, S. 1140, doi:10.3390/jcm8081140, PMID 31370200, PMC 6722678 (freier Volltext) – (mdpi.com [abgerufen am 9. Februar 2022]).
- ↑ Michael A. Posternak, Ivan Miller: Untreated short-term course of major depression: a meta-analysis of outcomes from studies using wait-list control groups. In: Journal of Affective Disorders. Band 66, Nr. 2-3, Oktober 2001, ISSN 0165-0327, S. 139–146, doi:10.1016/s0165-0327(00)00304-9.
- ↑ Michael A. Posternak, David A. Solomon, Andrew C. Leon, Timothy I. Mueller, M Tracie Shea: The Naturalistic Course of Unipolar Major Depression in the Absence of Somatic Therapy. In: The Journal of Nervous and Mental Disease. Band 194, Nr. 5, Mai 2006, ISSN 0022-3018, S. 324–329, doi:10.1097/01.nmd.0000217820.33841.53.
- ↑ Carlotta Belaise, Chiara Ruini, Giovanni A. Fava: The concept of recovery in major depression. In: Psychological Medicine. Band 37, Nr. 3, 2007, ISSN 1469-8978, S. 307–317, doi:10.1017/S0033291706008981.
- ↑ J. E. J. Buckman, R. Saunders, J. Stott, L.-L. Arundell, C. O’Driscoll: Role of age, gender and marital status in prognosis for adults with depression: An individual patient data meta-analysis. In: Epidemiology and Psychiatric Sciences. Band 30, 2021, ISSN 2045-7960, S. e42, doi:10.1017/S2045796021000342, PMID 34085616, PMC 7610920 (freier Volltext) – (cambridge.org [abgerufen am 26. Februar 2022]).
- ↑ Giles Newton-Howes, Peter Tyrer, Tony Johnson: Personality disorder and the outcome of depression: Meta-analysis of published studies. In: British Journal of Psychiatry. Band 188, Nr. 1, Januar 2006, ISSN 0007-1250, S. 13–20, doi:10.1192/bjp.188.1.13.
- ↑ a b Therapieresistenz: Ursachenabklärung mit viel Zeit und Geduld. In: Deutsches Ärzteblatt. 10. Dezember 2010, abgerufen am 6. November 2021.
- ↑ Tom Bschor, Michael Bauer, Mazda Adli: Chronische und therapieresistente Depression -– Diagnostik und Stufentherapie. In: Deutsches Ärzteblatt. Nr. 111, 2014, S. 766–776, doi:10.3238/arztebl.2014.0766.
- ↑ AWMF (Hrsg.): S3-Leitlinie/Nationale Versorgungsleitlinie Unipolare Depression – Langfassung. 2. Auflage Version 5. 2015, S. 84 (awmf.org [PDF]).
- ↑ Allianz Deutschland AG (Hrsg.): Depression – Wie die Krankheit unsere Seele belastet. München 2011.
- ↑ Suizidalität. ( vom 6. September 2009 im Internet Archive) buendnis-depression.de; abgerufen am 1. August 2012.
- ↑ Depression/Suizid. Einleitung. ( vom 23. Juli 2012 im Webarchiv archive.today) Stiftung Berner Gesundheit, abgerufen am 19. Februar 2012.
- ↑ C. A. Jackson, G. D. Mishra: Depression and risk of stroke in midaged women: a prospective longitudinal study. In: Stroke; a journal of cerebral circulation. Band 44, Nummer 6, Juni 2013, S. 1555–1560, doi:10.1161/STROKEAHA.113.001147. PMID 23686976 (freier Volltext).
- ↑ Y. W. Leung, D. B. Flora, S. Gravely, J. Irvine, R. M. Carney, S. L. Grace: The impact of premorbid and postmorbid depression onset on mortality and cardiac morbidity among patients with coronary heart disease: meta-analysis. In: Psychosomatic medicine. Band 74, Nummer 8, Oktober 2012, S. 786–801, doi:10.1097/PSY.0b013e31826ddbed. PMID 23001393, PMC 4461377 (freier Volltext) (Review).
- ↑ L. Kuehl, B. Penninx, C. Otte: Depression: Risikofaktor für kardiovaskuläre Erkrankungen. In: Der Nervenarzt. 2012, S. 1–5. doi:10.1007/s00115-012-3584-8.
- ↑ K. E. Joynt, D. J. Whellan, C. M. O’Connor: Depression and cardiovascular disease: mechanisms of interaction. In: Biol Psychiatry. 1. August 2003, Band 54, Nr. 3, S. 248–261.
- ↑ P. Alboni, E. Favaron, N. Paparella, M. Sciammarella, M. Pedaci: Is there an association between depression and cardiovascular mortality or sudden death? In: Journal of cardiovascular medicine. Band 9, Nummer 4, April 2008, S. 356–362, doi:10.2459/JCM.0b013e3282785240. PMID 18334889 (Review).
- ↑ S. Luutonen, H. Holm, J. K. Salminen, A. Risla, R. K. Salokanga: Inadequate treatment of depression after myocardial infarction. In: Acta Psychiatrica Scandinavica. Band 106, Nr. 6, Dezember 2002, S. 434–439.
- ↑ L. F. Berkman u. a.: Enhancing Recovery in Coronary Heart Disease Patients Investigators (ENRICHD). Effects of treating depression and low perceived social support on clinical events after myocardial infarction: the Enhancing Recovery in Coronary Heart Disease Patients (ENRICHD). Randomized Trial. In: JAMA. Band 289, Nr. 23, 18. Juni 2003, S. 3106–3016.
- ↑ Statistisches Jahrbuch 2019. (PDF) Statistisches Bundesamt (Destatis), Oktober 2019, S. 154, abgerufen am 22. Juni 2020.
- ↑ Florian Holsboer, Allianz Deutschland (Hrsg.): rwi-essen.de (PDF; 884 kB) S. 24–29.
- ↑ F. Knieps: BKK Gesundheitsreport 2019. (PDF) H. Pfaff (Hrsg.), November 2019, S. S. 147, archiviert vom (nicht mehr online verfügbar) am 10. Juni 2020; abgerufen am 22. Juni 2020.
- ↑ Claire M. Kelly, Anthony F. Jorm: Stigma and mood disorders:. In: Current Opinion in Psychiatry. Band 20, Nr. 1, 2007, ISSN 0951-7367, S. 13–16, doi:10.1097/YCO.0b013e3280113cf5.
- ↑ Infos und Hilfe bei Depression – Stiftung Deutsche Depressionshilfe. Abgerufen am 19. Juli 2024.
- ↑ Meine Depression ist deine Depression. Abgerufen am 5. Juli 2022.
- ↑ Kurt Krömer über Depressionen und Alkoholsucht: »Ich wollte mich nur wegknallen« – Spiegel Online. Abgerufen am 5. Juli 2022.
- ↑ NDR: Sophie Passmann: Leben mit bipolarer Störung. Abgerufen am 6. November 2023.
- ↑ Bin ich schon depressiv, oder ist das noch das Leben? Abgerufen am 5. Juli 2022.
- ↑ Schlecky Silberstein – Wie ist es in der Psychiatrie? NDR, abgerufen am 5. Juli 2022.
- ↑ Torsten Sträter über Depressionen, Suizidgedanken und Behandlungsmöglichkeiten – Laut gedacht. Abgerufen am 5. Juli 2022.
- ↑ Kölner Journalistin Katty Salié: „Menschen können sterben, wenn es keine ausreichenden Therapieplätze gibt“. 13. Oktober 2023, abgerufen am 6. November 2023.
- ↑ Nora Tschirner über Depression: »Ich hatte keinen Halt mehr. Ich war allein mit mir«. In: Spiegel Online. 16. April 2021, abgerufen am 26. Juli 2022.
- ↑ Raus aus der Depression. In: ndr.de. Abgerufen am 29. Juni 2021.
- ↑ S3-Leitlinie/NVL Unipolare Depression, 2. In: Nationale Versorgungsleitlinie. Ärztliches Zentrum für Qualität in der Medizin, 2015, abgerufen am 26. November 2021.
- ↑ S3-Leitlinie/NVL Unipolare Depression, 2. Auflage. Literatur. In: Nationale Versorgungsleitlinie. Ärztliches Zentrum für Qualität in der Medizin, 2015, abgerufen am 26. November 2021.
